Пилоростеноз у детей рвота
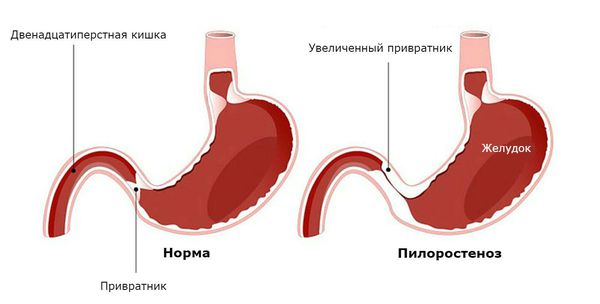
Врожденный пилоростеноз – порок развития желудочно-кишечного тракта, характеризующийся органическим сужением привратникового отдела желудка, примыкающего к 12-перстной кишке. Врожденный пилоростеноз проявляется на 2-4-й неделе жизни ребенка рвотой «фонтаном», возникающей после кормления, снижением массы тела и тургора кожи, олигурией, запорами. Методами диагностики врожденного пилоростеноза служат ультразвуковое, рентгенологическое и эндоскопическое исследование желудка. Лечение врожденного пилоростеноза проводится только хирургическим путем и заключается в выполнении пилоромиотомии.
Общие сведения
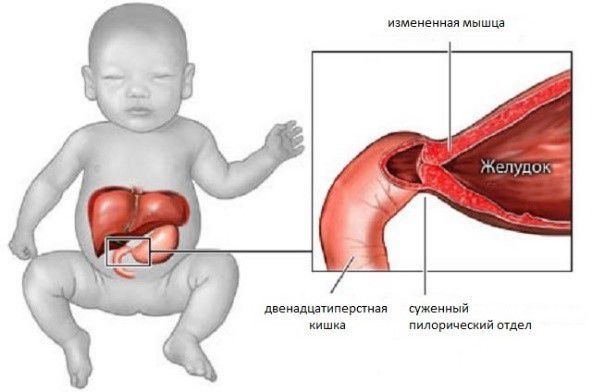
Врожденный пилоростеноз – аномалия развития желудка, а именно его пилорического (выходного) отдела, приводящая к нарушению его проходимости и затруднению эвакуации пищи. В педиатрии врожденный пилоростеноз встречается с популяционной частотой 1 случай на 300 новорожденных; в 4 раза чаще с данным пороком рождаются мальчики. Врожденный пилоростеноз является наиболее частой хирургической патологией периода новорожденности, требующей немедленного оперативного лечения.
Пилорический отдел желудка (пилорус, привратник) – дистальная часть желудка, непосредственно примыкающая к двенадцатиперстной кишке и включающая привратниковую пещеру (антрум) и канал привратника. Антральная часть служит резервуаром для накопления частично переваренной пищи, а привратниковый канал (самая узкая часть желудка) выполняет эвакуаторную функцию – транспортировку содержимого желудка в двенадцатиперстную кишку. При врожденном пилоростенозе затрудняется прохождение пищи через привратниковый отдел, что приводит к ее накоплению в желудке и развитию синдрома рвоты, быстро приводящей к обезвоживанию, алкалозу и истощению ребенка.

Врожденный пилоростеноз
Причины
Врожденный пилоростеноз является пороком развития дистального отдела желудка, обусловленным гипертрофией мышечного слоя привратника в эмбриогенезе, недоразвитием ганглиев и недостаточной пептидергической иннервацией пилоруса, внутриутробной задержкой открытия привратникового канала. В настоящее время врожденный пилоростеноз рассматривается как многофакторная патология, в происхождении которой могут участвовать семейно-наследственные факторы и неблагоприятные воздействия на развивающийся плод.
При изучении генетического аспекта врожденного пилоростеноза были описаны случаи рецессивного, сцепленного с полом и аутосомно-доминантного наследования. Известно, что при наличии в прошлом врожденного пилоростеноза у отца, риск рождения ребенка с таким же пороком составляет 5% для мальчиков и 2% девочек; если же пилоростенозом в детстве страдала мать, вероятность наследования заболевания для мальчиков равна 15%, а для девочек – 6%.
Промоторами развития врожденного пилоростеноза могут выступать неблагоприятные экзогенные факторы: внутриутробные инфекции (краснуха, цитомегалия, герпес), повышенный уровень гастрина у матери, лечение новорожденного антибиотиками (в частности, эритромицином) в первые 2 недели жизни.
Приобретенный пилоростеноз у взрослых может развиваться как осложнение пептических язв желудка, расположенных близко к привратнику, при раке желудка или раке поджелудочной железы. При этом происходит сужение пилорического канала за счет рубцовой ткани или опухолевого инфильтрата, что приводит к развитию симптоматики, напоминающей врожденный пилоростеноз.
Макроскопически отмечается утолщение стенки привратникового канала до 3-7 мм (при норме 1-2 мм), удлинение и оливообразная форма пилоруса, его белый цвет и хрящевая плотность. При морфологическом исследовании препаратов выявляется гипертрофия циркулярных мышечных волокон, отек и склероз слизистого и подслизистого слоев, нарушение дифференцировки соединительнотканных структур.
Симптомы врожденного пилоростеноза
В зависимости от клинического течения различают острый и затяжной врожденный пилоростеноз, который проходит компенсированную, субкомпенсированную и декомпенсированную стадии. На время развития и остроту симптоматики врожденного пилоростеноза влияет степень сужения пилорического канала и компенсаторные возможности желудка ребенка.
В первые дни жизни ребенка отмечаются срыгивания и нечастая рвота. Отчетливая клиника врожденного пилоростеноза проявляется к концу второй-началу третьей недели жизни ребенка. Типичным признаком стеноза привратникового отдела желудка служит рвота «фонтаном» практически после каждого кормления. При этом объем рвотных масс значительно превышает количество высосанного за последнее кормление молока. Характер рвотных масс – застойный, в виде створоженного молока с кислым запахом. Важным дифференциально-диагностическим признаком врожденного пилоростеноза служит отсутствие в рвотных массах примеси желчи.
На фоне постоянной рвоты у ребенка с врожденным пилоростенозом быстро прогрессирует обезвоживание и гипотрофия, урежается частота мочеиспусканий, появляются запоры. Стул ребенка имеет темно-зеленый цвет из-за преобладания желчи; моча становится концентрированной, оставляет на пеленках окрашенные разводы.
Вследствие нарушений водно-солевого баланса развиваются тяжелые метаболические и электролитные нарушения (гиповолемия, алкалоз), дефицитная анемия, сгущение крови. Осложнением врожденного пилоростеноза может служить язвенное поражение привратника с перфорацией язвы и желудочно-кишечным кровотечением. Синдром рвоты может приводить к асфиксии, евстахеиту, отиту, аспирационной пневмонии.
Диагностика
Ребенок с подозрением на врожденный пилоростеноз должен быть направлен педиатром к детскому хирургу. Диагноз подтверждается с помощью ультразвукового, эндоскопического, рентгенологического обследования желудка.
При осмотре ребенка с врожденным пилоростенозом определяется вздутие в эпигастральной области, видимая перистальтика желудка (симптом «песочных часов»). В большинстве случаев удается пальпировать гипертрофированный привратник, имеющий плотную консистенцию и сливообразную форму.
Лабораторные анализы (ОАК, КОС крови, биохимическое исследование крови) характеризуются повышением гематокрита, метаболическим алкалозом, гипокалиемией, гипохлоремией.
Детям с подозрением на врожденный пилоростеноз показано проведение УЗИ желудка с водно-сифонной пробой. При осмотре пилорического канала заметно его плотное смыкание, утолщение мышечного жома, отсутствие эвакуации содержимого в 12-перстную кишку. При проведении эзофагогастродуоденоскопии ребенку с врожденным пилоростенозом определяется расширение антрума и сужение просвета канала привратника до размеров булавочной головки. В отличие от пилороспазма, при врожденном пилоростенозе пилорический канал не раскрывается при инсуффляции воздуха. По эндоскопическим данным при врожденном пилоростенозе часто выявляется рефлюкс-эзофагит.
Обзорная рентгенография брюшной полости демонстрирует увеличение размеров желудка, наличие в нем уровня жидкости натощак, снижение газонаполнения петель кишечника. При проведении рентгенографии желудка с бариевой взвесью обращает на себя внимание сегментирующая перистальтика, задержка контраста в желудке и отсутствие его эвакуации в 12-перстную кишку, в боковой проекции – симптом антропилорического «клюва» (сужение пилорического канала).
Дифференциальная диагностика врожденного пилоростеноза проводится с пилороспазмом, кишечной непроходимостью, грыжей пищеводного отверстия диафрагмы, атрезией и стенозом двенадцатиперстной кишки, ГЭРБ.
Лечение врожденного пилоростеноза
Наличие у ребенка врожденного пилоростеноза требует активной хирургической тактики. Проведение бужирования привратникового канала приводит к его кратковременному раскрытию и повторному стенозированию.
Хирургическому лечению врожденного пилоростеноза предшествует предоперационная подготовка ребенка, включающая инфузионную терапию глюкозо-солевыми и белковыми растворами, применение спазмолитиков, восполнение дефицита жидкости и питательных веществ микроклизмами.
При врожденном пилоростенозе проводится пилоромиотомия по Фреде-Рамштедту, в ходе которой рассекается серозно-мышечный слой привратника до слизистой, тем самым устраняется анатомическое препятствие и восстанавливается проходимость привратникового канала. Операция выполняется открытым, лапароскопическим или трансумбиликальным способом. В послеоперационном периоде осуществляется дозированное кормление, объем которого к 8-9 суткам доводится до возрастной нормы.
Прогноз
Большой опыт оперативного лечения врожденного пилоростеноза позволяет добиваться хороших отдаленных результатов и полного выздоровления детей. После операции дети нуждаются в диспансерном наблюдении педиатра, детского хирурга, детского гастроэнтеролога с целью коррекции гипотрофии, гиповитаминоза и анемии.
Без своевременного оперативного лечения ребенок с врожденным пилоростенозом может погибнуть от метаболических нарушений, дистрофии, присоединения гнойно-септических осложнений (пневмонии, сепсиса).
Источник
Дата публикации 20 мая 2020Обновлено 20 мая 2020
Определение болезни. Причины заболевания
Пилоростеноз (стеноз привратника) — сужение отверстия между пилорическим отделом желудка и начальным отделом двенадцатиперстной кишки.

Пилорический отдел (от лат. Pylorus — привратник) — это нижняя часть желудка, граничащая с двенадцатиперстной кишкой. Он включает в себя антральную часть и привратник. Привратник желудка имеет особый мышечный сфинктер, который удерживает пищевой комок в желудке, а потом по частям перемещает его в двенадцатиперстную кишку.
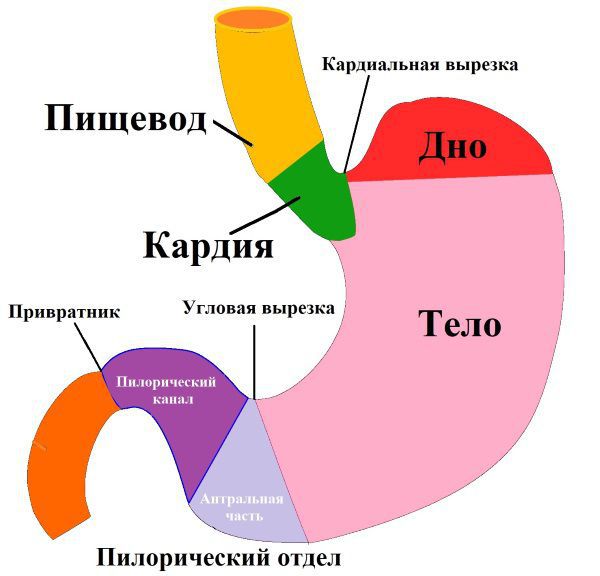
При пилоростенозе мышечный слой привратника утолщается за счёт избыточного развития соединительной ткани. В результате таких патологических изменений привратник приобретает форму опухолевидного образования с суженным просветом [1][2][3][7].
Врождённый пилоростеноз — это порок развития пилорического отдела желудка, который связывают с нарушением иннервации (связи с центральной нервной системой) и недоразвитием нервных узлов привратника; внутриутробной задержкой открытия пилорического канала; гипертрофией и отёком мускулатуры пилорического отдела желудка. Врождённый пилоростеноз встречается у 1 из 300 детей в возрасте от 4 дней до 4 месяцев. У мальчиков патология встречается в 4-5 раз чаще [13][14].
Точные причины развития врождённого пилоростеноза до конца неизвестны. Считается, что это многофакторная патология, в происхождении которой могут участвовать как генетические факторы, так и неблагоприятные воздействия на плод во время беременности. Отмечается наследственная предрасположенность к этой патологии: у детей, чьи родители имели в анамнезе пилоростеноз, это заболевание регистрируется чаще [10].
Внешние факторы, которые могут способствовать развитию патологии:
- тяжёлые токсикозы на ранних сроках беременности;
- внутриутробные инфекции (краснуха, цитомегаловирусная инфекция, герпес);
- повышенный уровень гастрина у матери (гастрин — гормон, стимулирующий выработку соляной кислоты) [15];
- эндокринные нарушения у матери;
- приём некоторых медикаментов. В последние годы выявлена связь между повышенным риском пилоростеноза и потреблением некоторых антибиотиков (эритромицина и азитромицина) в первые 2 недели жизни ребёнка. В то же время необходимо отметить, что нет окончательных доказательств связи между пилоростенозом и применением антибиотиков матерью во время беременности или кормления грудью [17][18][19].
Пилоростеноз может быть приобретённым. В данном случае причиной являются рубцовые изменения, связанные с язвенной болезнью желудка, хроническим гастритом, опухолями нижнего отдела желудка. Приобретённый пилоростеноз встречается редко, в основном у подростков и взрослых.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы пилоростеноза
Основным симптомом пилоростеноза является обильная, многократная рвота (рвота “фонтаном”). Признаки пилоростеноза чаще всего проявляются на 2-4 неделе жизни, иногда — в первые дни после рождения. Установлено, что у 72,4 % детей рвота появляется в возрасте от двух до четырех недель и только у 7,7 % она наблюдается в первую неделю жизни.
Обычно симптоматика нарастает постепенно. Рвота возникает между кормлениями, сначала редкая, затем учащающаяся. Рвотные массы состоят из створоженного молока с кислым запахом, в них нет примеси желчи и крови. Объём рвотных масс больше объёма однократного кормления. Частота рвоты “фонтаном” за сутки обычно достигает 4-5 раз, т. е. меньше, чем число кормлений [1][2][3][4][6][12].
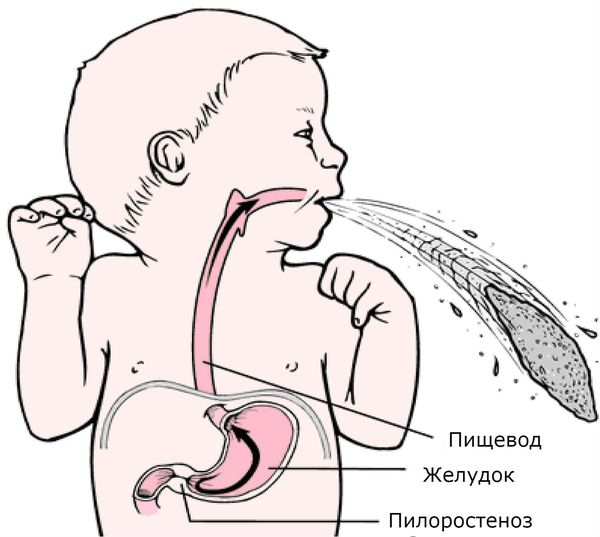
При осмотре верхней части живота определяются вздутие и видимые волнообразные сокращения (перистальтика) желудка, в виде волны на передней стенке живота, возникающие вскоре после кормления, но до рвоты. Они вызваны работой мышц стенки желудка, пытающихся с усилием протолкнуть пищу через суженный привратник в кишечник. Перистальтические волны на животе называются симптомом “песочных часов”, это один из верных признаков пилоростеноза. Также при осмотре живота в верхнем отделе по средней линии определяется некоторое выбухание (утолщение мышцы привратника), при пальпации живота в этом отделе можно прощупать оливковообразное уплотнение. Как правило, ребёнок с пилоростенозом значительно отстаёт от возрастной нормы в массе тела.
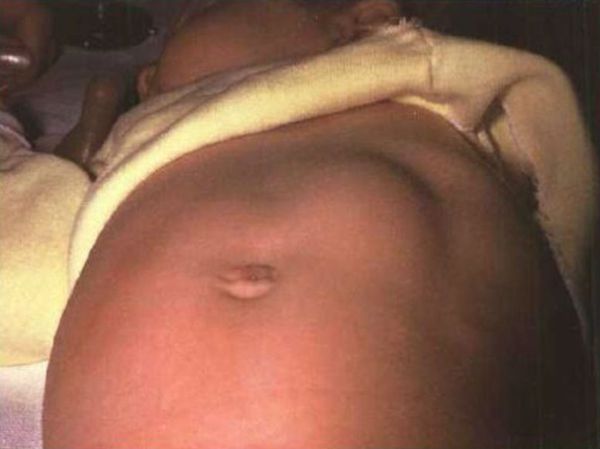
Без своевременной диагностики и лечения состояние ребёнка становится тяжёлым, отмечается прогрессивная потеря массы тела, кожа становится сухой, черты лица заостряются, появляется голодное выражение лица, младенец выглядит старше своего возраста. Страдает общее состояние, ребёнок становится беспокойным, при затяжном течении вялость чередуется с приступами повышенного нервного возбуждения.
Время возникновения и тяжесть симптомов зависят от длины привратника, степени его сужения, а также от компенсаторных возможностей желудка ребёнка. У некоторых детей быстрее развивается декомпенсация (состояние, когда организм не может самостоятельно справиться с патологией) — обильная многократная рвота, потеря массы тела. Например, компенсаторные возможности снижены у недоношенных детей, а также при наличии перинатального поражения центральной нервной системы, дисбиозе кишечника, гипотрофии (отставании в массе тела) и т. д.
У взрослых пилоростеноз в большинстве случае проявляется спастической болью в верхней части живота. Человек чувствует тяжесть и боль в области желудка, возможна небольшая потеря в весе, тошнота, рвота, иногда возникают приступы сильной боли в поджелудочной области в виде колик.
Патогенез пилоростеноза
Наследственная предрасположенность или воздействие неблагоприятных факторов на раннем сроке беременности может стать причиной неправильной иннервации в области привратника. Где нарушена иннервация, там всегда нарушено и кровоснабжение. Участок с пониженным кровоснабжением подвергается дегенеративным изменениям — на месте мышечных волокон возникает фиброз, т. е. соединительная ткань. Она плохо растягивается, что приводит к нарушению функции органа: выходное отверстие из желудка сужается, и возникает практически полная непроходимость [1][2][3][4][7][8][9][11].
Приобретённый пилоростеноз обычно развивается при длительном патологическом процессе (язвенной болезни и др.). Из-за запущенного состояния мышцы теряют свою функциональность и превращаются в плотную соединительную ткань.
Классификация и стадии развития пилоростеноза
Пилоростеноз бывает врождённым и приобретённым. Врождённый пилоростеноз имеет острую и затяжную формы.
Острая форма заболевания характеризуется появлением обильной, многократной рвоты створоженным молоком, вздутием живота, усиленной перистальтикой желудка. Ребёнок становится беспокойным, иногда очень вялым, развивается гипотрофия (снижение массы тела).
При развитии затяжной формы пилоростеноза прогрессирует потеря массы тела: формируется белково-энергетическая недостаточность, характеризующаяся развитием истощения — дистрофии. При дистрофии кожные покровы повышенной сухости, легко собираются в складку, так как их эластичность резко снижена, имеют сероватый оттенок. Подкожно-жировой слой снижен или полностью отсутствует. Резко снижен мышечный тонус и тургор тканей. У ребёнка появляется страдальческое выражение лица, отсутствует характерный блеск глаз (в литературе есть выражение при данной патологии — “лицо старичка”). Страдает функция внутренних органов, в том числе жизненно важных. Сердечные тоны становятся приглушёнными или глухими, нарушен сердечный ритм. Нарушено психомоторное развитие ребёнка. Иммунологическая защита резко снижена, легко присоединяются инфекционные заболевания, которые протекают атипично, имеют затяжное течение, осложняются токсико-септическим процессом. Это крайне тяжёлое состояние ребёнка, при неоказании своевременной медицинской помощи оно обычно заканчивается летальным исходом.
У заболевания выделяют три стадии: компенсации, субкомпенсации и декомпенсации.
Осложнения пилоростеноза
В стадии декомпенсации пилоростеноза могут развиваться очень грозные осложнения. Упомянутую выше гипотрофию можно считать как клиническим проявлением пилоростеноза, так и его осложнением.
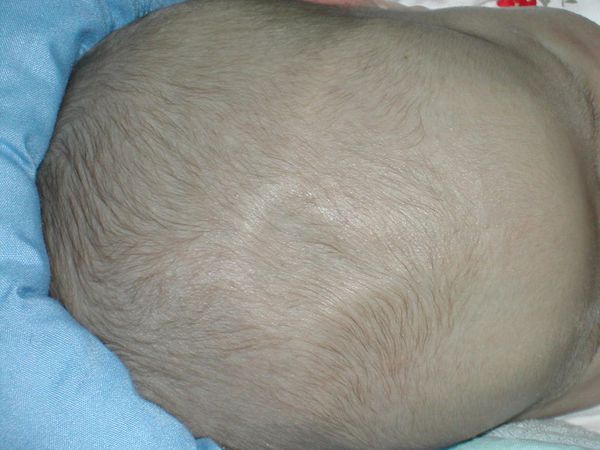
Следует особо выделить синдром обезвоживания (эксикоз). При затяжной форме заболевания ввиду сильной многократной рвоты организм младенца обезвоживается. Для ребёнка раннего возраста это очень тяжёлое состояние, способное привести к летальному исходу. При эксикозе кожные покровы и слизистые оболочки становятся сухими, мочеиспускание — редким, появляется склонность к запору. Важный диагностический критерий обезвоживания — западение большого родничка.
Также наблюдается вялость, заторможенность, нарушение сердечной деятельности: тахикардия (учащение сердцебиения), падение артериального давления вплоть до коллапса. Наряду с потерей воды в последующем из организма выводятся и микроэлементы. В желудочном соке содержится значительное количество соляной кислоты, при её потере с многократной рвотой развивается метаболический алкалоз. Это угрожающее жизни состояние, характеризующееся нарушением водно-солевого обмена ввиду снижения в крови ребёнка уровня хлора и калия. Кислотно-щелочное равновесие крови смещается в щелочную сторону в результате повышения в ней бикарбонатных оснований. При этом состоянии у ребёнка повышается нервно-мышечная возбудимость, могут возникнуть судороги. Часто угнетается моторика кишечника, развиваются запоры, кишечные колики, парез (снижение силы мышц) кишечника. Может развиваться дефицитная анемия. Ребёнок нуждается в срочной интенсивной инфузионной терапии (введении глюкозо-солевых растворов).
При пилоростенозе возможен аспирационный синдром, или острый респираторный дистресс-синдром (ОРДС). Это жизнеугрожающее поражение лёгких, характеризующееся тяжёлой гипоксимией — сниженным содержанием кислорода в организме или отдельных органах и тканях. ОРДС может привести к смерти при неоказании своевременной квалифицированной медицинской помощи (искусственной вентиляции лёгких) [4].
При длительно не диагностируемом пилоростенозе может возникнуть гиперкоагуляционный синдром — сгущение крови, повышение её свёртываемости. При лабораторном исследовании обнаруживают повышение гематокрита — соотношения форменных элементов крови (эритроцитов, лейкоцитов, тромбоцитов) к жидкой её части крови (плазме), что происходит с потерей воды при рвоте. При этом может развиться синдром диссеминированного внутрисосудистого свёртывания (ДВС-синдром). Это тяжёлое нарушение свёртываемости крови характеризуется как процессом гиперкоагуляции (рассеянным тромбозом в мелких сосудах), так и кровоизлияниями в органы. Уровень смертности при этом осложнении очень высок.
Диагностика пилоростеноза
Диагноз ставится на основании данных анамнеза, объективного обследования ребёнка и лабораторно-инструментальных исследований.
При беседе с родителями удаётся выяснить, что в первые дни после рождения у ребёнка регистрируются упорные срыгивания. По мере прогрессирования заболевания и увеличения объёма желудка возникает обильная рвота “фонтаном”. При объективном осмотре ребёнка в ранние сроки пилоростеноза пальпируется (прощупывается) утолщённый привратник. Обычно его обнаруживают под прямой мышцей живота справа. Можно отметить перистальтику желудка в эпигастральной области в виде “песочных часов”. Характерны описанные выше нарушения деятельности сердечно-сосудистой, пищеварительной и нервной систем [3].
Говоря о клинической картине пилоростеноза, нельзя не упомянуть патологию, очень часто встречающуюся в педиатрической практике, — пилороспазм. Это выраженное спастическое сокращение мышц привратника желудка, обусловленное нарушением нервной системы ребёнка, т. е. регистрируется при перинатальном поражении центральной нервной системы (ППЦНС). Ввиду возбудимости ребёнка, повышения внутричерепного давления и т. д. происходит судорожное сокращение мышц привратника, в результате этого эвакуация желудочного содержимого в двенадцатиперстную кишку затрудняется, пища задерживается в желудке.
С первых дней жизни при пилороспазме у детей отмечаются срыгивания. С увеличением объёма питания возникает рвота съеденной пищей (грудным молоком или смесью), объём рвотных масс не превышает объём предыдущего вскармливания. Несмотря на рвоту ребёнок неплохо прибавляет в массе тела или слегка отстает, но при отсутствии своевременного лечения может развиться дефицит массы тела. Пилороспазм, в отличие от пилоростеноза, успешно лечится терапевтическими методами, потому как это функциональное состояние (нарушена только функция органа, но не его строение) [5]. Ввиду схожей симптоматики (рвота и срыгивания в первые недели жизни) доктору всегда приходится дифференцировать эти патологические состояния. Отличия симптоматики пилоростеноза и пилороспазма представлены в таблице.
| Симптомы заболевания | Пилоростеноз | Пилороспазм |
|---|---|---|
| Возраст начала заболевания | Рвота чаще с конца второй недели жизни | Рвота с рождения |
| Кратность рвоты | Редкая, в основном срыгивания | Частая |
| Характер рвоты | Обильная, “фонтаном” | Необильная |
| Частота рвоты | Более постоянная | Различная |
| Количество выделившегося с рвотой молока или смеси | Больше объёма съеденной пищи | Меньше объёма съеденной пищи |
| Стул | Запоры | Неустойчивый |
| Количество мочеиспусканий | Резко уменьшено ввиду обезвоживания | Норма |
| Перистальтика желудка | Усиленная, в виде “песочных часов” | Норма |
| Поведение рёбенка | Вялость, периодически беспокойство | Повышенная нервная возбудимость |
| Масса тела | Выраженный дефицит | Сохранена или умеренно снижена |
Как видно из таблицы, дифференциальная диагностика этих двух похожих по клинической картине заболеваний может быть осуществлена на ранних сроках. Учитывая тяжесть состояния при пилоростенозе и вероятность осложнений, ведущих к летальному исходу, необходимо своевременно исключать эту патологию у всех младенцев со рвотой и срыгиваниями.
Инструментальные методы диагностики [11][12]
При подозрении на пилоростеноз выполняют ультразвуковое исследование (УЗИ). На УЗИ можно увидеть длинный привратник с утолщёнными стенками. Диагностические ошибки при данном методе исследования могут составлять 5-10 % [8].
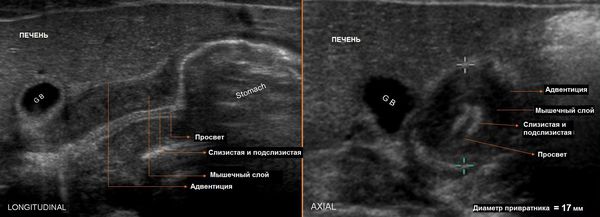
При рентгенологическом исследовании выявляют увеличение размеров желудка и наличие уровня жидкости натощак. Контрастирование показывает, что эвакуация контрастного вещества происходит с задержкой, также можно наблюдать сужение и удлинение пилорического канала (симптом клюва) [9].
Одним из наиболее информативных методов диагностики пилоростеноза является эзофагогастродуоденоскопия (ЭГДС). Это метод обследования, при котором врач может осмотреть пищевод, желудок и двенадцаперстную кишку при помощи микрокамеры. Эндоскопия позволяет выявить суженное отверстие привратника, сближение складок слизистой оболочки антрального (выходного) отдела желудка в сторону суженного привратника. Если провести инсуффляцию (вдувание) воздухом, привратник не раскроется, провести эндоскоп в двенадцатиперстную кишку будет невозможно.
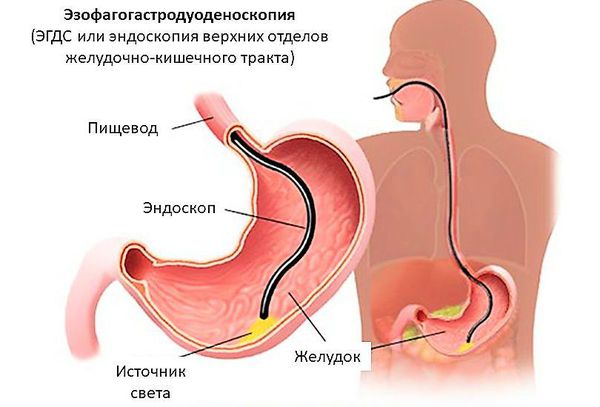
Для диагностики пилоростеноза проводят атропиновую пробу. Атропин — препарат снимающий спазм, при пилороспазме после его применения отмечается облегчение или исчезновение симптомов. При пилоростенозе изменений не происходит, привратник остаётся закрытым. Во многих случаях выявляют антрум-гастрит (гастрит выходного отдела желудка у границы с двенадцатиперстной кишкой) и рефлюкс- эзофагит.
Лечение пилоростеноза
Лечение пилоростеноза только хирургическое [1][2][6]. Перед операцией необходимо восстановить водно-электролитное и кислотно-основное равновесие. С этой целью проводится инфузионная терапия — внутривенно капельно вводятся глюкозо-солевые растворы (глюкоза 5 %, 0,9% раствор NaCl, раствор Рингера и т. п.) [16].
Хирургическое лечение подразумевает проведение пилоромиотомии — хирургического рассечения гипертрофированного привратникового сфинктера. Пилоромиотомия может выполняться открытым (через открытый разрез) или лапароскопическим (через небольшой прокол в животе) способом. Лапароскопия менее инвазивна, поэтому более предпочтительна. Выполняется продольное рассечение серозного и мышечного слоёв стенки желудка в пилорическом отделе, слизистая оболочка не рассекается. Таким образом мышце создают пространство для растяжения, она расслабляется, позволяя желудку продвигать содержимое в кишечник.
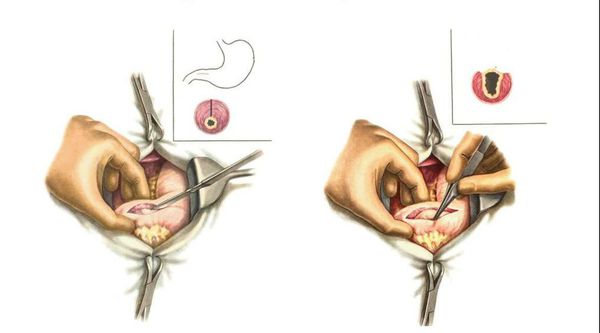
Важен послеоперационный период, а именно правильное дозированное вскармливание ребёнка. Первый раз кормить следует 10%-ным раствором глюкозы через 4-6 часов после операции по 5-10 мл, через 24 часа — сцеженным грудным молоком. Между кормлениями ребёнку дается по 10 мл 10%-го раствора глюкозы. Постепенно увеличивается объём сцеженного грудного молока на каждое кормление, обычно по 10 мл каждый день. Через неделю после операции ребёнок переводится на обычное грудное вскармливание. Очень ослабленным детям в первые дни после операции показано кормление через зонд, который вводится в тонкий кишечник.
Прогноз. Профилактика
Прогноз при своевременной диагностике пилоростеноза благоприятный. Как правило, оперативное лечение способствует полному выздоровлению [1][2][3][6][10]. Поздняя диагностика этой патологии и развитие осложнений резко утяжеляет состояние ребёнка и может привести к летальному исходу.
Профилактические меры по этому заболеванию сводятся к генетическому обследованию при беременности. В нашей стране каждая беременная женщина должна проходить генетическое обследование. При наличии таких пороков в родословной будущие родители должны сообщить об этом доктору. Всем беременным женщинам для правильного формирования плода необходимо избегать контактов с инфекционными больными. Фармпрепараты им рекомендуется принимать только по назначению врача.
Источник
