Разрыв желудка от рвоты
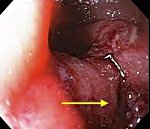
Синдром Мэллори-Вейса – это разрыв слизистой оболочки желудка или нижнего конца пищевода, сопровождающийся кровотечением или пенетрацией в средостение, с сопутствующим медиастинитом. Обычно происходит при сильных позывах к рвоте или во время рвоты. Пищевод и желудок покрывает тонкая слизистая оболочка, на которую приходится очень большая нагрузка, например, на нее оказывают давление размельченная пища, напитки, иногда рвота. Слизистая оболочка желудка и пищевода очень чувствительна, поэтому при сильном раздражении или под воздействием большой нагрузки она может разорваться. При надрыве слизистой оболочки нижней трети пищевода, кардии желудка или самого желудка начинается кровотечение из пищеварительного тракта. Может начаться рвота кровью. Впервые эту болезнь в 1929 году описали жившие в Бостоне врачи Кеннет Мэллори и Сома Вейсс, поэтому болезнь, точнее синдром, и назвали их именем.
Симптомы и причины
- Кровотечение из желудка.
- Рвота кровью.
- Сильная боль в груди.
Надрывы тонкой слизистой оболочки продольной нижней части пищевода и желудка появляются внезапно при повышении на нее давления, например, при рвоте, сильной икоте и отрыжке. Однако такие последствия возникают далеко не у каждого человека. Легче рвется часто раздражаемая и уже поврежденная слизистая оболочка. Этот синдром чаще проявляется у людей, злоупотребляющих крепкими алкогольными напитками.
Лечение синдрома Мэллори-Вейсс

При рвоте кровью необходимо срочно обратиться к терапевту или гастроэнтерологу. Врач попытается установить причину кровавой рвоты. Ее может вызвать не только надрыв слизистой оболочки. Этот симптом характерен для язвенной болезни желудка и варикозного расширения вен пищевода вследствие портальной гипертензии – повышения давления в воротной вене и т.п. Такое кровотечение может являться следствием прободения пищевода.
Для уточнения диагноза врач должен обследовать пищевод и желудок пациента изнутри. Для этого он использует эндоскоп. Для осмотра желудка применяется специальный эндоскоп (гастроскоп). В некоторых случаях исследуются соответствующие артерии. Применяя эти методы исследования, врач убеждается в правильности постановки диагноза и только после этого назначает необходимое лечение.
Если нижняя треть пищевода раздражена или как-то иначе повреждена, то при рвоте, отрыжке или сильной икоте у пациента могут появиться небольшие надрывы слизистой оболочки. При разрыве слизистой оболочки из пищеварительного тракта начинается артериальное кровотечение, в результате которого жизни пациента может угрожать серьезная опасность.
Иногда надрыв слизистой оболочки заживает самопроизвольно, без специального лечения. Если при надрыве слизистой оболочки кровотечение особенно сильное, то в этом случае используются специальные медицинские средства для остановки кровотечения. Возможно применение баллонной тампонады, позволяющей временно остановить кровотечение сдавлением кровоточащего узла. В пищевод или желудок вводят зонд, на нижнем конце которого находится раздувающийся баллончик, который начинает давить на слизистую оболочку, и кровотечение останавливается.
Кровотечение можно остановить, применяя электрокоагуляцию (прижигание). Это электрохирургический метод лечебного прижигания тканей раскаленным электродом, основанный на свойстве электрических токов высокой частоты свертывать белки тканей. После остановки кровотечения слизистая оболочка желудка постепенно восстанавливается. Кровотечение также можно остановить специальным раствором, который вводят капельным путем в желудочную артерию. В некоторых случаях применяется оперативное лечение: прошивание кровоточащих сосудов.
Профилактических мер, позволяющих уберечься от синдрома Мэллори-Вейсс, не существует. Самостоятельное лечение данного синдрома недопустимо и может привести к серьезным осложнениям.
Синдром Бурхаве
Это особо тяжелая форма синдрома Мэллори-Вейса, при которой полностью разрывается нижняя треть стенки пищевода. Причина – внезапное сильное увеличение давления, вызывающее приступ рвоты После рвоты кровью средняя часть грудной клетки пациента обычно, страдающего алкоголизмом, старше 50 лет) раздувается, кожа приобретает синюшный оттенок. Возникает приступ удушья, сопровождающийся сильными болями. Наступает цианоз, от 20 до 40% пациентов умирают.
Аномалии пищевода
Гастрит
Источник
Выражение «Чтоб тебя разорвало!» может оказаться суровой реальностью, если речь идет о большом перепое и вежливых попытках сдержать рвущееся наружу содержимое желудка. Редко-редко, но такая ситуация может привести к самому настоящему разрыву пищевода. Эта патология получила название синдром Бурхаве. Раньше она означала для пациента смертный приговор. Сегодня шансы на выживание весьма высоки. MedAboutMe разбирался, как можно довести себя до разрыва пищевода и что при этом происходит.
Барогенетическая травма пищевода: что это такое?
Само название «барогенетическая травма» подразумевает, что развивается она из-за повышенного давления. То есть, наблюдается попытка рвоты, точнее — попытка сдержать мощный рвотный позыв. Врачи ассоциируют ее с неумеренным потреблением спиртных напитков в приличном обществе — отсюда другое название спонтанного разрыва пищевода — «банкетный пищевод».
В пищевод забрасывается содержимое желудка и газы, а верхний пищеводный сфинктер, который блокирует попадание пищи обратно в ротовую полость, намертво спазмируется. Это приводит к опасной для здоровья и жизни человека ситуации. Внутри пищевода резко повышается давление — до 150 мм рт.ст. и более, стенки пищевода не выдерживают, и он рвется вдоль оси органа. Длина такого разрыва обычно составляет от 4-5 до 12 см. Чаще всего это происходит в нижней трети грудного отдела.
Еще в прошлом веке смертность при синдроме Бурхаве достигала 80%. Сегодня при своевременном оказании медицинской помощи и доставке пациента в больницу эта патология убивает 30-40% пациентов. Вероятность смерти возрастает в 2 раза, если помощь оказывается более чем через сутки.
Единственный вариант лечения — экстренная операция по зашиванию пищевода.
Кому грозит синдром Бурхаве?
Разрыв пищевода первым описал голландский доктор Герман Бурхаве в 1724 году при препарировании трупа голландского адмирала, скоропостижно скончавшегося от медиастинита — воспалительного процесса, развившегося в средостении, то есть в средних отделах грудной полости. Приступ развился у адмирала во время бурного застолья. Смерть наступила в течение суток.
У еще живого пациента разрыв пищевода удалось застать только в 1858 году, но лечить его врачи еще не умели. Наконец, первый случай излечения были зарегистрирован лишь в 1947 году — при помощи дренирования плевральной полости.
Разрыв пищевода — редкая патология. Она развивается у трех человек на миллион. И только в 24% случаев ее можно считать спонтанной. Основная группа риска — мужчины от 40 до 60 лет, любящие плотно покушать и «масштабно посидеть» за бутылочкой горячительного напитка.
Только 5% людей, у которых произошел разрыв пищевода, были здоровы. Среди предрасполагающих факторов — различные болезни и состояния: язва пищевода на фоне ГЭРБ, лекарственный эзофагит, инфекционные язвы у людей с ВИЧ-инфекцией и др.
В перечень других, намного более редких причин синдрома Бурхаве входят сверхнагрузки (занятия тяжелой атлетикой), сложные и тяжелые роды, проглатывание агрессивных химических веществ.
В подавляющем большинстве случаев синдром Бурхаве — результат неумеренного обжорства и пьянства. Но в августе 2019 года врачи из Калифорнии описали случай разрыва пищевода у бегуна на ультрадлинные дистанции.
37-летний мужчина впервые совершал забег на 100 миль (чуть более 160 км). На фоне переутомления у него развилась рвота такой силы, что, по словам самого пациента, он боялся, что у него сломаются ребра. После этого он почувствовал сильную боль в животе и груди, но пытался изо всех сил восстановить дыхание. В результате его отправили в больницу с подозрением на сердечный приступ, где при помощи рентгена был диагностирован синдром Бурхаве.
Врачи сообщают, что это первый известный случай разрыва пищевода у спортсмена. По их словам, 95% бегунов на такие дистанции страдают от желудочно-кишечных расстройств во время забега, однако подобные осложнения раньше никогда не регистрировались. Возможно, все дело в том, что вскоре после начала соревнований бегун принял нестероидный противовоспалительный препарат.
Почему синдром Бурхаве опасен для здоровья и жизни?
Из-за того, что эта патология встречается довольно редко, врачи обычно сразу не распознают ее. По оценкам экспертов, в половине случаев правильный диагноз ставится с большим запозданием. До этого момента содержимое желудка, разбросанное по окрестным тканям, является источником воспаления, развития гнойных процессов и интоксикации (отравления) организма, что приводит к смерти человека в 25-85% случаев. Нередко правильный диагноз ставится уже только после смерти человека, в процессе вскрытия его тела.
Клинические проявления спонтанного разрыва пищевода
По своим клиническим проявлениям синдром Бурхаве похож на целый перечень острых состояний: острый инфаркт миокарда, приступ язвы желудка или двенадцатиперстной кишки, перелом ребра, пневмоторакс, легочная эмболия, перфорация кишечника, разрыв аневризмы аорты и разрыв диафрагмы.
Наиболее характерными признаками являются следующие (этот список называют триадой Маклера):
- Рвота или ее попытки, при этом наблюдаются следы крови в рвотных массах.
- В момент рвотного приступа внезапно возникают острые режущие боли в области груди и эпигастрия (область сразу под нижним мечевидным отростком грудины). Боль может распространяться в левую область поясницы и в левое плечо. При глотании боль усиливается.
- Эмфизема в области шеи и груди — воздух в мягких тканях, подкожной жировой клетчатке, внешне напоминающий отек.
Человек при этом бледнеет, у него резко повышается потоотделение, развивается тахикардия, дыхание поверхностное, затрудненное, частое.
Точный диагноз может быть установлен только по результатам рентгенологического обследования грудной клетки и проведения эзофагогастродуоденоскопии. Но при этом в течение первых 6 часов после разрыва пищевода у 10-33% пациентов на рентгене ничего не будет видно. Поэтому все-таки эндоскопическое обследование пищевода надежнее. Еще вариант — компьютерная томография с констрастированием.
Пройдите тест
Соблюдаете ли вы правила здорового питания? Знаете ли вы принципы здорового питания? Пройдите тест и узнайте всю правду о вашей диете!
Использованы фотоматериалы Shutterstock
- Синдром Бурхаве в практике хирурга: реалии и перспективы / Отдельнов Л.А., Малышев И.О. // Курский научно-практический вестник «Человек и его здоровье». = 2019. – №1
- Boerhaave’s syndrome in an ultra-distance runner / Pasternak A, Ellero J, Maxwell S, Cheung V. // BMJ Case Rep. = 2019. – Aug 8. – 12(8)
- Диагностика и лечение синдрома Бурхаве / Чикинев Ю.В., Дробязгин Е.А. и др. // Вестник хирургии имени И.И. Грекова. = 2015. – 4. – 174
- Спонтанный разрыв пищевода: синдром Бурхаве / Полянко Н.И., Галкин В.Н., и др. // Экспериментальная и клиническая гастроэнтерология. = 2008. – №2
Источник

Разрыв пищевода – нарушение целостности пищеводной стенки травматического или спонтанного характера. Разрыв пищевода проявляется внезапными сильными болями за грудиной и в эпигастрии, нарушением дыхания, цианозом лица, губ и конечностей, появлением на шее подкожной эмфиземы. С целью диагностики разрыва пищевода показано выполнение обзорной рентгенографии брюшной полости и грудной клетки, рентгеноскопии пищевода с водорастворимым контрастом, в сомнительных случаях – эзофагоскопии. При выявлении свежего разрыва пищевода производится ушивание дефекта эзофагеальной стенки, гастростомия, дренирование плевральной полости; при запущенном разрыве пищевода – дренирование средостения, эзофагостомия, гастростомия.
Общие сведения
Разрыв пищевода относится к неотложным состояниям, требующим проведения ряда экстренных хирургических мероприятий. Запоздалая диагностика разрыва пищевода приводит к тяжелым гнойным осложнениям (флегмоне шеи, медиастиниту, эмпиеме плевры, сепсису), пищеводно-респираторным свищам, кровотечениям и высокой летальности. В гастроэнтерологии выделяют перфорацию пищевода и спонтанный разрыв пищевода (синдром Бурхаве), которые различаются по причинам своего возникновения.
Причины разрыва пищевода
Причинами перфорации пищевода могут выступать ятрогенные лечебно-диагностические процедуры – эзофагоскопия, трахеостомия, бужирование пищевода, кардиодилатация, интубация трахеи, повреждения пищеводной стенки при операциях на шее, органах грудной клетки, животе. Химические ожоги пищевода, язвы, опухоли и инородные тела пищевода также могут приводить к некрозу эзофагеальной стенки и ее перфорации. В ряде случаев разрыв пищевода вызывается проникающими ранениями шеи и грудной клетки.
Спонтанный разрыв пищевода возникает при внезапном резком повышении внутриэзофагеального давления. Главной причиной спонтанного разрыва пищевода служит тяжелая рвота, развивающаяся при переедании и приеме большого количества алкоголя. При забросе газов и желудочного содержимого в пищевод и спазме нижнего эзофагального сфинктера внутрипищеводное давление резко повышается, в результате чего происходит разрыв пищевода в его наиболее слабом отделе, расположенном над диафрагмой. Такая ситуация нередко развивается при сознательном желании сдержать рвотный позыв во время приема пищи, за столом, поэтому данная патология получила название «банкетный пищевод». Реже спонтанный разрыв пищевода происходит при натуживании (во время подъема тяжестей, в родах), при кашле, эпилептическом приступе, тупой травме живота. Спонтанные разрывы пищевода в более чем 80 % случаев диагностируются у мужчин в возрасте 50-60 лет.
Различают полные и неполные разрывы пищевода. В первом случае повреждение затрагивает всю толщу стенки органа; во втором – разрыв происходит в пределах одной или нескольких оболочек пищевода.
Симптомы разрыва пищевода
После воздействия травмирующего фактора (эндоскопической процедуры, рвоты и др.) развивается внезапная резкая загрудинная или эпигастральная боль, нередко иррадиирующая в надплечье или поясничную область. Дыхание становится поверхностным и затрудненным, пульс – частым; развивается цианоз кожных покровов (лица, губ, конечностей), выступает холодный пот. В области шеи быстро нарастает подкожная эмфизема, обусловленная выходом воздуха в подкожно-жировую клетчатку. Во время глотания, кашля, глубокого вдоха боли в груди усиливаются; в некоторых случаях отмечается гиперсаливация и кровавая рвота.
В случае разрыва пищевода, произошедшего на фоне проникающего ранения грудной клетки, преобладают симптомы повреждения легких, обусловленные гемо – и пневмотораксом.
При спонтанном разрыве пищевода поражается преимущественно левая стенка наддиафрагмальной части пищевода, вследствие чего образуется сообщение пищевода с левой плевральной полостью, куда попадает пища. В результате развивается эмпиема плевры, тяжелая интоксикация, септический шок. При локализации разрыва пищевода в шейном отделе образуется запищеводная или околопищеводная флегмона шеи; при разрыве грудного отдела пищевода развивается медиастинит, брюшного отдела – перитонит.
К поздним признакам разрыва пищевода, свидетельствующим о воспалительном процессе в средостении и брюшной полости, относятся лихорадка, тахикардия, одышка, критическое ухудшение состояния пациента, явления интоксикации и шока.
Диагностика разрыва пищевода
В диагностике разрыва пищевода опираются на данные анамнеза, физикального исследования, инструментальных обследований. Пальпаторно определяется болезненность в эпигастральной области, подкожная эмфизема, напряжение мышц брюшной стенки; при перкуссии – коробочный звук над легкими, при аускультации – резкое ослабление дыхания.
При обзорной рентгенографии грудной клетки и брюшной полости выявляется скопление газа в средостении (пневмомедиастинум) и параэзофагеальном пространстве, гидропневмоторакс. Проведение рентгенографии пищевода с водорастворимым контрастом позволяет увидеть выход вещества за пределы эзофагеальной стенки и уточнить место разрыва пищевода. В сомнительных случаях выполняется фарингоскопия, эзофагоскопия, медиастиноскопия.
При подозрении на разрыв пищевода исключают другие заболевания, протекающие с загрудинными и абдоминальными болями: инфаркт миокарда, расслаивающуюся аневризму, перфоративную язву желудка, острый панкреатит, спонтанный пневмоторакс, разрыв трахеи и бронхов. В связи с этим дополнительно производится ЭКГ, УЗИ аорты, исследование ферментов поджелудочной железы, рентгеноскопия грудной клетки, бронхоскопия, УЗИ плевральных полостей и т. д. При необходимости исключения перфорации желудка может потребоваться проведение лапароскопии.
Лечение разрыва пищевода
Консервативная тактика допустима при свежих травмах на уровне гипофарингса (гортанной часть глотки) или шейного отдела, а также при неполном разрыве пищевода. В этих случаях производится экстренная госпитализация пациента, исключается питание через рот, назначается обезболивающая и антибактериальная терапия. За пациентом устанавливается динамическое наблюдение с целью раннего выявления показаний к оперативному вмешательству. В случае усиления болей, нарастания подкожной эмфиземы, повышения температуры тела производится срочная операция. При разрыве шейного отдела пищевода показана шейная медиастинотомия с установкой двухпросветного дренажа к месту перфорации.
При разрыве грудного отдела пищевода в первые сутки с момента повреждения производится торакотомия, ушивание и укрытие дефекта плевральным или перикардиальным лоскутом, гастростомия, дренирование плевральной полости и средостения. Если со времени разрыва пищевода прошло более 24 часов, проводятся паллиативные вмешательства (без ушивания пищевода): эзофагостомия, медиастинотомия, гастростомия, еюностомия, дренирование плевральной полости и средостения.
В постоперационном периоде осуществляется промывание полостей антисептиками, введение протеолитических ферментов, антибиотикотерапия, инфузионная терапия.
Прогноз и профилактика разрывов пищевода
Летальность при спонтанных разрывах пищевода составляет от 25 до 85% в зависимости от срока начала оказания медицинской помощи. Поздняя диагностика разрыва пищевода и развитие вторичных осложнений (флегмоны шеи, эмпиемы плевры, медиастинита, сепсиса, пищеводно-бронхиальных свищей, кровотечения и др.) ухудшает шансы на выздоровление.
Профилактика ятрогенных повреждений пищевода заключается в осторожном проведении эндоскопических процедур, трахеостомии, интубации, оперативных вмешательств. Предупреждение спонтанного разрыва пищевода требует исключения провоцирующих факторов – переедания, приема большого количества алкоголя, резких физических усилий и др.
Источник
