От рвоты при гепатозе

- Главная
- Заболевания печени
- Гепатоз (Жировой гепатоз, стеатоз)
Гепатоз (стеатоз печени). Причины, симптомы, диагностика и лечение жирового гепатоза
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Жировой гепатоз является одной из наиболее часто встречающихся форм поражений печени.
Это начальная фаза одной из наиболее распространённых заболеваний современности — жировой болезни печени. Она подразделяется в зависимости от вызывающих её причин на алкогольную (АЖБП) и неалкогольную (НАЖБП).
Как свидетельствуют отдельные клинические статистические данные, распространение жирового гепатоза довольно значительно. Гепатоз отличается тем, что отложившийся в печёночных клетках жир ещё не вызывает ответного воспаления, на что указывает нормальный уровень трансаминаз. Повышение их знаменует начало следующей фазы жировой болезни печени — стеатогепатита.
Нозология относит неалкогольный стеатогепатит (НАСГ) к самостоятельным единицам. Для НАСГ характерно увеличение в печени активности ферментов, а также морфологические изменения в печеночных биоптатах.
Морфологические изменения напоминают картину алкогольного гепатита: присутствует воспалительная реакция и жировая дистрофия, но больные при этом не употребляют алкоголь в таких количествах, которые вызывают повреждение печени. Поэтому приставка «неалкогольный» в названии болезни подчеркивает ее обособленность от алкогольного поражения печени.
Среди основных причин развития стеатогепатита главной принято считать повышение в печени содержания свободных жирных кислот.
Частота выявления НАСГ при проведении биопсии печени составила 1,2% в Японии и 7-9% в Западной Европе. Диагностирование алкогольного гепатита происходит в 10-15 раз чаще. В США НАСГ ежегодно диагностируется в 10% от общего числа больных, у которых выявлен хронический гепатит. С НАСГ также связано около 30-40% случаев вирусных циррозов.
Для неалкогольного стеатогепатита и жирового гепатоза характерна многофакторная этиология. Принято выделять первичное и вторичное заболевание.
Среди причин первичного заболевания НАСГ и жировым гепатозом выделяют:
Наличие сахарного диабета 2 типа при избыточной массе тела,повышение в крови инсулина(гиперинсулинемии), а также нарушение жирового обмена(гиперлипидемии) нередко являются причиной жирового гепатоза. Для гиперлипидемии характерно повышение триглицеридов и холестерина (как по отдельности, так и в сочетании).
Вторичное заболевание НАСГ и жировым гепатозом могут вызвать:
хронические болезни ЖКТ, которые сопровождаются нарушениями всасывания (особенно неспецифический язвенный колит и хронический панкреатит);
длительное парентеральное питание (более 2-х недель), в котором содержание жиров и углеродов недостаточно сбалансировано;
быстрое похудание;
прием лекарственных препаратов с гепатотоксическим потенциалом (синтетические эстрогены, нестероидные противовоспалительные средства, амиодарон, тетрациклин, глюкокортикостероиды, метотрексат, тамоксифен, пергексилина малеат);
синдром мальабсорбции(нарушенного всасывания), развивающийся при наложении кишечного анастомоза;
расширенная резекция тонкой кишки, билиарно–панкреатическая стома, гастропластика по поводу ожирения;
синдром чрезмерного бактериального обсеменения в кишечнике (обычно на фоне дивертикулеза тонкой кишки);
липодистрофия конечностей;
абеталипопротеинемия;
болезнь Коновалова – Вильсона;
болезнь Вебера – Крисчена.
Причины гепатоза
Основными причинами гепатозов являются воздействие на печень токсичных веществ, эндокринные нарушения, неправильное питание. Среди токсичых агентов особое место занимает алкоголь. Однако у лиц, злоупотребляющих алкоголем, развитие заболевания связано как непосредственно с действием алкоголя на клетки печени, так и с неправильным питанием. Быстрота развития и выраженность изменений тем выше, чем больше количество употребляемого алкоголя.
Возможно развитие лекарственного гепатита печени, например, при лечении туберкулеза, приеме антибиотиков, главным образом тетрациклинового ряда, гормональных препаратов. В группе эндокринных заболеваний ведущее место среди причин гепатозов занимает сахарный диабет, особенно у лиц пожилого возраста. Возможно развитие «жировой дистрофии печени» при заболеваниях щитовидной железы. Стеатоз также сопутствует ожирению. Определяющим в дисбалансе пищевых факторов является несоответствие между общей калорийностью пищи и содержанием в ней животных белков, а также дефицит витаминов и других веществ. Нарушение питания служит основной причиной развития стеатоза при хронических заболеваниях пищеварительной системы. Например, при хроническом панкреатите он встречается в 25—30% случаев.
Симптомы жирового гепатоза
У женщин заболевание встречается значительно чаще, чем у мужчин.
Среди различных клинических симптомов встречаются боли в правом подреберье, диспепсические расстройства (тошнота, рвота, чувство тяжести в эпигастрии, неустойчивый стул), астеновегетативные расстройства (слабость, утомляемость, головная боль), отмечается незначительное увеличение размера печени, при пальпации орган может быть чувствительным.
При жировом гепатозе функциональные пробы печени нормальные, при НАСГ наблюдается повышенная активность ферментов холестаза и цитолиза и уровня триглицеридов в крови.
Для большинства больных характерен повышенный индекс массы тела (ожирение).
У больных жировым гепатозом активность АлаТ не превышает норму, при НАСГ наблюдается превышение нормы АЛТ/АСТ в 1,5-2,5 раза, а также увеличение g–ГТП и АсаТ.
Патогенез
В настоящее время патогенез жирового гепатоза и НАСГ еще не изучен в достаточной мере. Считается, что жировой гепатоз является предшественником НАСГ. Накопление липидов (триглицеридов) при развитии жирового гепатоза может быть следствием:
нарушений в митохондриях печени, которые приводят к а) повышению синтеза жирных кислот, и б) снижению скорости b–окисления свободных жирных кислот (СЖК);
увеличение количества свободных жирных кислот, поступающих в печень.
Следующим этапом развития болезни является формирование стеатогепатита. Эта стадия сопровождается изменениями в печени, которые носят воспалительно-некротический характер. Независимо от этиологии стеатоза в основе этих изменений лежат универсальные механизмы.
Свободные жирные кислоты – это высокоактивный субстрат перекисного окисления липидов (ПОЛ). Эффектами ПОЛ объясняется основная часть гистологических изменений, которые наблюдаются при стеатогепатите, поэтому ПОЛ принято рассматривать в качестве универсального патогенетического механизма НАСГ.
Некроз клеток и формирование гигантских митохондрий вызывается ПОЛ, сопровождающимся повреждением мембран. Продукты ПОЛ – альдегиды (малондиальдегид и 4–гидроксиноненал) – могут активировать в печени звездчатые клетки, которые являются основными продуцентами коллагена.
Альдегиды также стимулируют хемотаксис нейтрофилов и вызывают перекрестное связывание цитокератинов и формирование телец Мэллори.
Некоторые авторы полагают, что для запуска каскада ПОЛ одного только наличия в печени окисляемого жира недостаточно. Во многих случаях стеатоз печени не прогрессирует до воспалений некротически-воспалительного характера и фиброза.
Поэтому заслуживает внимания предположение о том, что одного лишь стеатоза, как «первого толчка» в развитии стеатогепатита, недостаточно. Роль «второго толчка» могут играть другие факторы, например, прием медикаментов.
В ходе экспериментальных исследований было установлено, что «второй толчок» вызывает появление свободных радикалов, вызывающих окислительный процесс. В первую очередь к таким препаратам относятся катионные амплифильные амины (4,4–диэтиламиноэтоксигексестрол (коронаролитическое средство ДЭАЭГ), амиодарон и пергексилин).
Применение таких препаратов обычно сопровождается возникновением и развитием стеатогепатита. Накопление в митохондриях амиодарона и пергексилина приводит к подавлению окисления жирных кислот, и, таким образом, оно становится «первым толчком» к развитию стеатоза печени.
Кроме того, эти препараты вызывают нарушение переноса электронов в дыхательной цепи. Это, в свою очередь, может способствовать выработке супероксид-анионов, которые вызывают реакции ПОЛ, то есть происходит «второй толчок», запускающий развитие стеатогепатита и повреждение печени.
Некторые авторы [М. Карнейро де Мура, 2001] причисляют к числу источников окислительного стресса, которые вызывают развитие стеатогепатита, повышенную выработку цитохрома P450 2E1, цитокины и эндотоксины.
На животных моделях и у пациентов с НАСГ была продемонстрировано повышение экспрессии цитохрома. У пациентов, которые не употребляют алкоголь, возможными посредниками индукции цитохрома могут быть жирные кислоты и/или кетоны. Их влияние объясняет повышенную активность CYP 2E1, которая наблюдается на фоне диеты с обильным содержанием жиров.
В патогенез НАСГ и последующего развития цирроза также вовлечены цитокины и эндотоксины, которые начинают вырабатываться под влиянием эндотоксинов. В этот процесс также вовлечены интерлейкины (IL)–6 и –8 и другие TNF–индуцибельные цитокины.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Течение заболевания может быть улучшено приемом метронидазола, особенно в таких случаях, когда оно развилось вследствие длительного парентерального питания, наложения илеоеюнального анастомоза и в некоторых других случаях. Это подтверждает, что в патогенезе НАСГ эндотоксин–индуцируемые цитокины и эндотоксемия имеют большое значение.
Самым ранним признаком развития фиброза, скорее всего, можно считать активацию в субэндотелиальном пространстве Диссе липоцитов печени (клетки Ито). Активация липоцитов вызывается рядом факторов, среди которых присутствует влияние продуктов ПОЛ. В результате этого происходит пролиферация липоцитов и запуск каскада процессов, которые приводят к образованию фиброзной ткани.
Диагностика гепатоза
Жировая болезнь печени может быть четко диагностирована при помощи компьютерной томографии и УЗИ печени.
В большинстве случаев предположить наличие жировой болезни печени возможно путем анализа анамнеза и установления причин нарушений метаболизма, а также увеличения печени.
Существенную помощь в диагностике могут оказать выявленные нарушения гликемического профиля, повышение уровня холестерина, триглицеридемия.
Специфических клинико-биохимических признаков у неалкогольного стеатогепатита нет.
Оценить степень воспаления и фиброза при помощи УЗИ довольно трудно. Вследствие этого, основой диагностики НАСГ может служить проведение пункционной биопсии печени.
Диагноз НАСГ можно поставить при наличии трех признаков:
отсутствие злоупотреблений алкоголем;
гистологическая характеристика (наиболее существенным является наличие изменений, сходных с алкогольным гепатитом, а также жировой дистрофии);
данные клинических исследований, на основе которых другие хронические заболевания печени можно исключить.
Диагностирование НАСГ предусматривает активные поиски и исключение других причин, которые могут вызвать нарушения функции печени. Часто на основе тщательно собранного анамнеза можно заподозрить поражение печени алкоголем или лекарственными средствами.
Для выявления вирусных гепатитов следует провести серологическое исследование, которое позволяет выявить вирусные гепатиты. Также необходимо изучить обмен железа и провести генетическое тестирование, которое позволит разграничить НАСГ и идиопатический (наследственный) гемохроматоз.
Другие исследования включают определение уровня и фенотипа a-антитрипсина, антиядерных и антимитохондриальных тел, определение уровня церулоплазмина. Результаты таких исследований позволяют выявить потенциальные причины, вызвавшие заболевание печени.
Пункционная биопсия печени позволяет разграничить жировой гепатоз и НАСГ с неспецифическим реактивным гепатитом и хроническим вирусным гепатитом С, гранулематозом.
Также несомненна целесообразность такого исследования для прогнозирования НАСГ, так как для этого важную роль имеет выраженность гистологических изменений.
Для неосложненной жировой дистрофии характерен благоприятный прогноз. Патологическое отложение жира прекращается через несколько недель после того, как будет устранена его причина.
Работоспособность больных при этом в большинстве случаев сохраняется. Если жировая дистрофия выражена резко, это снижает стойкость больных к наркозу, оперативным вмешательствам, а также к инфекционным заболеваниям.
Продолжительное воздействие метаболических нарушений, гиперлипидемии и других гепатотоксических факторов может привести к прогрессированию воспалительных изменений, вплоть до развития НАСГ и микронодулярного цирроза печени.
Разные авторы указывают разные данные частоты прогрессирования фиброза печени и воспалительных заболеваний, она колеблется в рамках 5-38%., В течение 10-летнего периода наблюдения у пациентов с НАСГ прогрессирование фиброза печени с последующим развитием цирроза было установлено в 20-40% случаев.
Факторы, увеличивающие риск фиброза печени при НАСГ:
существенно повышенный индекс массы тела;
пожилой возраст;
повышенный уровень показателей окислительного стресса (глютатиона, малонового диальдегида);
повышение в сыворотке крови уровня глюкозы, АлаТ, триглицеридов.
В 1995 году было проведено сравнение выживаемости больных при НАСГ и алкогольном гепатите. Авторы (A. Propst et al.) отмечают, что вероятность 5- и 10-летней выживаемости при НАСГ значительно выше, чем при алкогольном гепатите (67 и 59% против 38 и 15% соответственно).
Лечение жирового гепатоза
Лечение жирового гепатоза главным образом сводится к изменению образа жизни — это переход на правильное питание, снижение потребления алкоголя, увеличение физической активности. Весь комплекс мер направлен на то, чтобы нормализовать энергетический обмен в клетках печени, защитить клеточные мембраны от разрушения и стабилизировать работу печени в целом. Поэтому больной должен помнить, что первоочередная задача — это избавление печени от жиров.
Обычно лечение заканчивается успешно, однако после него организму может быть необходима длительная поддержка в виде специальных процедур.
Профилактика стеатозов (гепатозов) довольно проста:
- Следует правильно и сбалансировано питаться;
- Своевременно лечить заболевания желудка и кишечника, не допуская их перехода в хроническую стадию;
- По возможности избегать влияния на печень токсических веществ, особенно алкоголя.
- В случае длительного приёма гормонов следует дополнительно принимать препараты, предназначенные для защиты печени и улучшения её работы.
Основные группы фармакологических средств, которые применяются при лечении заболеваний печени — гепатопротекторы: Урсосан, Лив 52 и т.д. Для таких препаратов, как правило, используют высококачественную натуральную основу, например УДХК. Если следовать инструкции по применению, то можно направить их действие на защиту клеток печени, и, прежде всего, на стабилизацию их оболочек.
Непосредственно для улучшения жирового обмена на клеточном уровне предписывают препарат Урсосан.
Более мощное воздействие в плане нормализации жирового обмена оказывают специальные препараты из группы статинов, но они в качестве побочного действия сами могут повышать активность трансаминаз.
Поэтому в случаях, когда они заведомо повышены (стеатогепатит) или повышаются в ходе лечения, необходимо применение Урсосана.
Диета при жировом гепатозе
В большинстве случаев при жировом гепатозе врачи рекомендуют следовать диете «Стол №5». В ней нормальная суточная энергетическая ценность (до 2800 ккал) сочетается с полным отказом от жирного, жареного и алкоголя. Основу рациона составляют супы, каши, нежирное мясо и овощи в отварном или тушеном виде, а также приготовленные на пару. Исключаются продукты:
- вызывающие вздутие кишечника,
- содержащие грубую клетчатку,
- богатые экстрактивными веществами, стимулирующими секрецию пищеварительных соков.
Питаться следует небольшими порциями, но довольно часто — 4-5 раз в день.
Профилактика гепатоза
Гепатозы чаще всего возникают в результате неумеренного потребления алкоголя и неправильного питания.
Менее распространённые причины – эндокринные нарушения, воздействие на организм фосфорорганических соединений, инсектицидов и прочих ядовитых веществ. Самую большую опасность для клеток печени представляет алкоголь. Лица, злоупотребляющие им, обычно неправильно питаются, поэтому на печень действуют сразу два неблагоприятных фактора.
В процессе лечения некоторых заболеваний, таких как туберкулёз, часто развивается лекарственный стеатоз печени. Причиной становится то, что больной употребляет антибиотики, гормональные препараты и прочие лекарства. Свою роль играет и недостаток кислорода, который испытывает печень при туберкулёзе и других лёгочных заболеваниях.
Эндокринные заболевания – ещё одна причина возникновения стеатоза. В группе риска – люди пожилого возраста, в первую очередь те, кто болен сахарным диабетом. Жировая дистрофия печени может развиваться и при нарушениях в работе щитовидной железы, при ожирении, при дефиците витаминов и микроэлементов.
Очень важно, чтобы рацион был сбалансированным: содержание животных белков не должено быть избыточным или недостаточным на фоне общей калорийности. Пациенты, страдающие хроническим панкреатитом, заболевают стеатозом гораздо чаще, чем те, у кого отсутствуют хронические заболевания пищеварительного тракта. По статистике, у каждого четвёртого пациента, страдающего хроническим панкреатитом, развивается стеатоз. Также он часто встречается у лиц с проблемами сердца и сосудов.
Source: lechenie-pechen.ru
Источник
ðÒÅÐÁÒÁÔÙ É ôïð-10 ÐÒÏÄÕËÔÏ× ÄÌÑ ÌÅÞÅÎÉÑ É ÐÒÏÆÉÌÁËÔÉËÉ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ (öçð)
öÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ÐÅÞÅÎÉ ÈÁÒÁËÔÅÒÉÚÕÅÔÓÑ ÔÑÖÅÌÙÍ ÔÅÞÅÎÉÅÍ É ÏÐÁÓÎÙÍÉ ÏÓÌÏÖÎÅÎÉÑÍÉ. þÔÏÂÙ ÉÚÂÅÖÁÔØ ÏÓÌÏÖÎÅÎÉÊ, ÎÕÖÎÏ ÚÎÁÔØ, ÞÔÏ ÓÏÂÏÊ ÐÒÅÄÓÔÁ×ÌÑÅÔ ÖÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ÐÅÞÅÎÉ, ÓÉÍÐÔÏÍÙ É ÌÅÞÅÎÉÅ ÜÔÏÇÏ ÚÁÂÏÌÅ×ÁÎÉÑ.
þÔÏ ÜÔÏ ÔÁËÏÅ?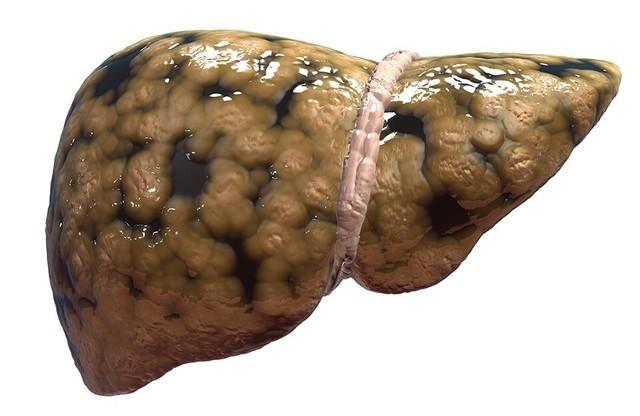 öÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ÐÅÞÅÎÉ (öçð), ÉÌÉ ÓÔÅÁÔÏÚ ÐÅÞÅÎÉ, ÈÁÒÁËÔÅÒÉÚÕÅÔÓÑ ÓËÏÐÌÅÎÉÅÍ ÖÉÒÁ × ÐÅÞÅÎÏÞÎÙÈ ËÌÅÔËÁÈ (ÇÅÐÁÔÏÃÉÔÁÈ) É × ÍÅÖËÌÅÔÏÞÎÏÍ ÐÒÏÓÔÒÁÎÓÔ×Å. éÚ-ÚÁ ÜÔÏÇÏ ÐÅÞÅÎØ ÎÅ ÍÏÖÅÔ ×ÙÐÏÌÎÑÔØ Ó×ÏÉ ÆÕÎËÃÉÉ. ÷ ÄÁÌØÎÅÊÛÅÍ ÎÁ ÆÏÎÅ ÎÁÒÁÓÔÁÀÝÅÇÏ ×ÏÓÐÁÌÅÎÉÑ ÐÅÞÅÎÉ ÏÔ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÒÁÚ×É×ÁÅÔÓÑ ÓÔÅÁÔÏÇÅÐÁÔÉÔ. ÷ ÈÏÄÅ ×ÏÓÐÁÌÅÎÉÑ × ÐÅÞÅÎÉ, ÅÅ ËÌÅÔËÉ ÇÉÂÎÕÔ, Á ÎÁ ÉÈ ÍÅÓÔÅ ÆÏÒÍÉÒÕÅÔÓÑ ÒÕÂÃÏ×ÁÑ ÔËÁÎØ. ôÁË ÎÁÞÉÎÁÅÔ ÒÁÚ×É×ÁÔØÓÑ ÆÉÂÒÏÚ × ÐÅÞÅÎÉ, ËÒÁÊÎÑÑ ÓÔÅÐÅÎØ ËÏÔÏÒÏÇÏ, ËÏÇÄÁ ÐÅÞÅÎØ ÐÒÅÄÓÔÁ×ÌÑÅÔ ÓÏÂÏÊ ÐÏÞÔÉ ÏÄÉÎ ÓÐÌÏÛÎÏÊ ÒÕÂÅÃ, É ÏÎÁ ÕÖÅ ÎÅ ÓÐÏÓÏÂÎÁ ×ÙÐÏÌÎÑÔØ Ó×ÏÀ ÆÕÎËÃÉÀ, ÎÁÚÙ×ÁÅÔÓÑ ÃÉÒÒÏÚ ÐÅÞÅÎÉ. ôÁËÖÅ × ÈÏÄÅ ÕÇÎÅÔÅÎÉÑ ÆÕÎËÃÉÊ ÐÅÞÅÎÉ ÐÏÑ×ÌÑÅÔÓÑ ÐÅÞÅÎÏÞÎÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ. îÁ ÆÏÎÅ ÃÉÒÒÏÚÁ ×ÏÚÍÏÖÅÎ ÄÁÖÅ ÒÁË ÐÅÞÅÎÉ.
öÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ÐÅÞÅÎÉ (öçð), ÉÌÉ ÓÔÅÁÔÏÚ ÐÅÞÅÎÉ, ÈÁÒÁËÔÅÒÉÚÕÅÔÓÑ ÓËÏÐÌÅÎÉÅÍ ÖÉÒÁ × ÐÅÞÅÎÏÞÎÙÈ ËÌÅÔËÁÈ (ÇÅÐÁÔÏÃÉÔÁÈ) É × ÍÅÖËÌÅÔÏÞÎÏÍ ÐÒÏÓÔÒÁÎÓÔ×Å. éÚ-ÚÁ ÜÔÏÇÏ ÐÅÞÅÎØ ÎÅ ÍÏÖÅÔ ×ÙÐÏÌÎÑÔØ Ó×ÏÉ ÆÕÎËÃÉÉ. ÷ ÄÁÌØÎÅÊÛÅÍ ÎÁ ÆÏÎÅ ÎÁÒÁÓÔÁÀÝÅÇÏ ×ÏÓÐÁÌÅÎÉÑ ÐÅÞÅÎÉ ÏÔ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÒÁÚ×É×ÁÅÔÓÑ ÓÔÅÁÔÏÇÅÐÁÔÉÔ. ÷ ÈÏÄÅ ×ÏÓÐÁÌÅÎÉÑ × ÐÅÞÅÎÉ, ÅÅ ËÌÅÔËÉ ÇÉÂÎÕÔ, Á ÎÁ ÉÈ ÍÅÓÔÅ ÆÏÒÍÉÒÕÅÔÓÑ ÒÕÂÃÏ×ÁÑ ÔËÁÎØ. ôÁË ÎÁÞÉÎÁÅÔ ÒÁÚ×É×ÁÔØÓÑ ÆÉÂÒÏÚ × ÐÅÞÅÎÉ, ËÒÁÊÎÑÑ ÓÔÅÐÅÎØ ËÏÔÏÒÏÇÏ, ËÏÇÄÁ ÐÅÞÅÎØ ÐÒÅÄÓÔÁ×ÌÑÅÔ ÓÏÂÏÊ ÐÏÞÔÉ ÏÄÉÎ ÓÐÌÏÛÎÏÊ ÒÕÂÅÃ, É ÏÎÁ ÕÖÅ ÎÅ ÓÐÏÓÏÂÎÁ ×ÙÐÏÌÎÑÔØ Ó×ÏÀ ÆÕÎËÃÉÀ, ÎÁÚÙ×ÁÅÔÓÑ ÃÉÒÒÏÚ ÐÅÞÅÎÉ. ôÁËÖÅ × ÈÏÄÅ ÕÇÎÅÔÅÎÉÑ ÆÕÎËÃÉÊ ÐÅÞÅÎÉ ÐÏÑ×ÌÑÅÔÓÑ ÐÅÞÅÎÏÞÎÁÑ ÎÅÄÏÓÔÁÔÏÞÎÏÓÔØ. îÁ ÆÏÎÅ ÃÉÒÒÏÚÁ ×ÏÚÍÏÖÅÎ ÄÁÖÅ ÒÁË ÐÅÞÅÎÉ.
óÒÅÄÉ ×ÎÅÛÎÉÈ ÐÒÉÞÉÎÎÙÈ ÆÁËÔÏÒÏ×, ÐÒÉ×ÏÄÑÝÉÈ Ë ÎÁËÏÐÌÅÎÉÀ ÖÉÒÁ × ÐÅÞÅÎÉ É, ÓÏÏÔ×ÅÔÓÔ×ÅÎÎÏ, ÇÅÐÁÔÏÚÕ Ñ×ÌÑÀÔÓÑ: – ÕÐÏÔÒÅÂÌÅÎÉÅ ×ÙÓÏËÏËÁÌÏÒÉÊÎÏÊ ÐÉÝÉ, ÓÏÄÅÒÖÁÝÅÊ ÍÎÏÇÏ ÖÉÒÏ× É ÕÇÌÅ×ÏÄÏ× (ÈÌÅÂÏÂÕÌÏÞÎÙÅ, ÍÕÞÎÙÅ ÉÚÄÅÌÉÑ, ÓÌÁÄÏÓÔÉ É ËÁÒÔÏÆÅÌØ);
– ÕÐÏÔÒÅÂÌÅÎÉÅ ×ÙÓÏËÏËÁÌÏÒÉÊÎÏÊ ÐÉÝÉ, ÓÏÄÅÒÖÁÝÅÊ ÍÎÏÇÏ ÖÉÒÏ× É ÕÇÌÅ×ÏÄÏ× (ÈÌÅÂÏÂÕÌÏÞÎÙÅ, ÍÕÞÎÙÅ ÉÚÄÅÌÉÑ, ÓÌÁÄÏÓÔÉ É ËÁÒÔÏÆÅÌØ);
– ÚÌÏÕÐÏÔÒÅÂÌÅÎÉÅ ÁÌËÏÇÏÌÅÍ, Á ÜÔÏ ÂÏÌÅÅ 50 ÍÌ ËÒÅÐËÉÈ ÓÐÉÒÔÎÙÈ ÎÁÐÉÔËÏ× (×ÏÄËÁ, ËÏÎØÑË, ×ÉÓËÉ), ÂÏÌÅÅ 250 ÍÌ ×ÉÎÁ ÉÌÉ 500 ÍÌ ÐÉ×Á × ÓÕÔËÉ;
– ÐÒÉÅÍ ÎÅËÏÔÏÒÙÈ ÇÒÕÐÐ ÌÅËÁÒÓÔ× (ÓÉÓÔÅÍÁÔÉÞÅÓËÉÊ ÉÌÉ ÄÁÖÅ ËÏÒÏÔËÉÊ), ÔÁËÉÈ ËÁË ÁÎÔÉÂÉÏÔÉËÉ, ÐÒÏÔÉ×ÏÇÒÉÂËÏ×ÙÅ ÐÒÅÐÁÒÁÔÙ, ÏÒÁÌØÎÙÅ ËÏÎÔÒÁÃÅÐÔÉ×Ù, ÏÂÅÚÂÏÌÉ×ÁÀÝÉÅ É ÐÒÏÔÉ×Ï×ÏÓÐÁÌÉÔÅÌØÎÙÅ.
ôÁËÖÅ, × ÚÏÎÅ ÒÉÓËÁ ÐÒÏÇÒÅÓÓÉÒÏ×ÁÎÉÑ ÇÅÐÁÔÏÚÁ ÎÁÈÏÄÑÔÓÑ ÌÀÄÉ, ÉÍÅÀÝÉÅ:
– ÉÚÂÙÔÏÞÎÙÊ ×ÅÓ, ËÏÇÄÁ ÉÎÄÅËÓ ÍÁÓÓÙ ÔÅÌÁ (éíô) ÓÏÓÔÁ×ÌÑÅÔ ÂÏÌÅÅ 25. þÔÏÂÙ ÅÇÏ ×ÙÞÉÓÌÉÔØ ÎÕÖÎÏ ×ÅÓ ÒÁÚÄÅÌÉÔØ ÎÁ ÒÏÓÔ × Ë×ÁÄÒÁÔÅ. îÁÐÒÉÍÅÒ: ÐÒÉ ×ÅÓÅ 65 ËÇ É ÒÏÓÔÅ 158 ÓÍ éíô=65ËÇ/(1.58Í*1.58Í)=26, ÞÔÏ ×ÙÛÅ ÐÒÅÄÅÌØÎÏÇÏ É ÎÕÖÎÏ ÐÏÈÕÄÅÔØ ÎÅ ÍÅÎØÛÅ, ÞÅÍ ÎÁ 7-10 ËÇ.
– ÉÓÔÏÝÅÎÉÅ, ÂÙÓÔÒÏÅ ÐÏÈÕÄÁÎÉÅ.
âÙÓÔÒÏÅ ÐÏÈÕÄÅÎÉÅ (ÂÏÌÅÅ 1 ËÇ × ÎÅÄÅÌÀ) ÏÐÁÓÎÏ ÔÅÍ, ÞÔÏ ÐÅÞÅÎØ “ÚÁÂØ£ÔÓÑ” ÖÉÒÏÍ, ÐÏÜÔÏÍÕ ÈÕÄÅÔØ ÎÕÖÎÏ × ÔÅÍÐÅ 0.5-1 ËÇ × ÎÅÄÅÌÀ.
ôÁËÖÅ ÆÁËÔÏÒÏÍ ÒÉÓËÁ ÇÅÐÁÔÏÚÁ Ñ×ÌÑÀÔÓÑ ÐÒÅÄÉÁÂÅÔÉÞÅÓËÉÅ ÎÁÒÕÛÅÎÉÑ (ËÏÇÄÁ ÕÒÏ×ÅÎØ ÓÁÈÁÒÁ × ËÒÏ×É ÎÁÔÏÝÁË ÏÔ 6.1 ÄÏ 6.7 ÍÍÏÌØ/Ì) É, ÓÏÏÔ×ÅÔÓÔ×ÅÎÎÏ, ÓÁÍ ÓÁÈÁÒÎÙÊ ÄÉÁÂÅÔ. óÐÏÓÏÂÓÔ×Ï×ÁÔØ ÒÁÚ×ÉÔÉÀ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÔÁËÖÅ ÍÏÇÕÔ É ÄÒÕÇÉÅ ÚÁÂÏÌÅ×ÁÎÉÑ.
íÅÄÉËÉ ÕÔ×ÅÒÖÄÁÀÔ: “öÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ – ÎÅ ÐÒÉÇÏ×ÏÒ, Á ÏÂÒÁÔÉÍÏÅ ÓÏÓÔÏÑÎÉÅ”. ÷ÁÖÎÏ ÌÉÛØ ×Ï×ÒÅÍÑ ÒÁÓÐÏÚÎÁÔØ ÖÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ÐÅÞÅÎÉ, ÓÉÍÐÔÏÍÙ É ÌÅÞÅÎÉÅ ËÏÔÏÒÏÇÏ ÌÅÖÁÔ × ÐÏÌÅ ÄÅÑÔÅÌØÎÏÓÔÉ ÔÅÒÁÐÅ×ÔÁ, ÇÁÓÔÒÏÜÎÔÅÒÏÌÏÇÁ É ÕÚËÏÓÐÅÃÉÁÌÉÚÉÒÏ×ÁÎÎÏÇÏ ×ÒÁÞÁ-ÇÅÐÁÔÏÌÏÇÁ.
óÉÍÐÔÏÍÙ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ
÷ 80% ÓÌÕÞÁÅ×, ÚÁÂÏÌÅ×ÁÎÉÑ ÐÅÞÅÎÉ ÂÅÓÓÉÍÐÔÏÍÎÙ, ÐÏÓËÏÌØËÕ × ÐÅÞÅÎÉ ÎÅÔ ÂÏÌÅ×ÙÈ ÏËÏÎÞÁÎÉÊ É ÞÁÝÅ ×ÓÅÇÏ ×ÒÁÞ ÕÖÅ ×ÉÄÉÔ ÏÓÌÏÖÎÉ×ÛÅÅÓÑ ÔÅÞÅÎÉÅ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ. îÏ ÏÂÑÚÁÔÅÌØÎÏ ÓÔÏÉÔ ÏÂÒÁÔÉÔØÓÑ Ë ×ÒÁÞÕ, ÅÓÌÉ Õ ×ÁÓ ÅÓÔØ ×ÙÛÅ ÐÅÒÅÞÉÓÌÅÎÎÙÅ ÆÁËÔÏÒÙ ÒÉÓËÁ (ÉÚÂÙÔÏÞÎÙÊ ×ÅÓ, ÄÌÉÔÅÌØÎÙÊ ÐÒÉÅÍ ÌÅËÁÒÓÔ×, ÄÉÁÂÅÔ, ÌÀÂÉÔÅ ×ËÕÓÎÏ ÐÏÅÓÔØ É ×ÙÐÉÔØ) ÉÌÉ ÔÁËÉÅ ÓÉÍÐÔÏÍÙ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ËÁË:
1. ôÑÖÅÓÔØ, ÂÏÌÅÚÎÅÎÎÏÓÔØ × ÐÒÁ×ÏÍ ÐÏÄÒÅÂÅÒØÅ
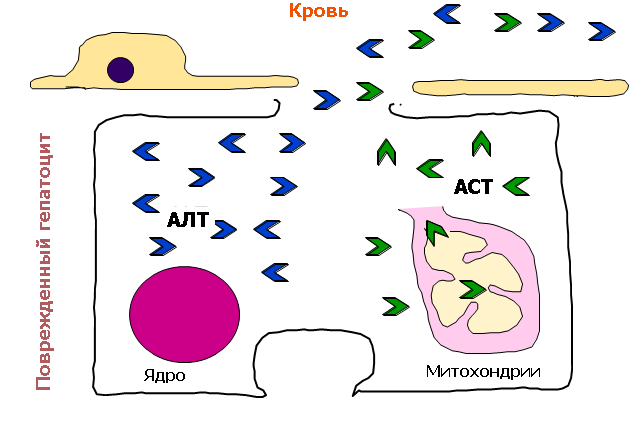
2. ðÏ×ÙÛÅÎÉÅ ÁËÔÉ×ÎÏÓÔÉ ÐÅÞÅÎÏÞÎÙÈ ÆÅÒÍÅÎÔÏ× áóô É/ÉÌÉ áìô, ÏÂÎÁÒÕÖÅÎÎÙÅ ÐÒÉ ÂÉÏÈÉÍÉÞÅÓËÏÍ ÁÎÁÌÉÚÅ ËÒÏ×É
3. éÚÖÏÇÁ, ÔÏÛÎÏÔÁ, Ò×ÏÔÁ ÐÏÓÌÅ ÖÉÒÎÏÊ, ÏÓÔÒÏÊ, ÖÁÒÅÎÏÊ ÐÉÝÉ, ÓÐÉÒÔÎÙÈ ÎÁÐÉÔËÏ×
4. öÅÌÔÕÛÎÏÓÔØ (ÉËÔÅÒÉÞÎÏÓÔØ) ËÏÖÉ É ÓËÌÅÒ ÇÌÁÚ
5. ðÏÑ×ÌÅÎÉÅ ÎÁ ËÏÖÅ É ×ÉÄÉÍÙÈ ÓÌÉÚÉÓÔÙÈ ÏÂÏÌÏÞËÁÈ ÔÏÞÅÞÎÙÈ ËÒÏ×ÏÉÚÌÉÑÎÉÊ (ÇÅÍÏÒÒÁÇÉÊ)
6. ïÂÝÁÑ ÓÌÁÂÏÓÔØ
7. óÎÉÖÅÎÉÅ ÒÁÂÏÔÏÓÐÏÓÏÂÎÏÓÔÉ
8. úÁÐÏÒÙ, ÐÏÎÏÓÙ, ÉÈ ÞÅÒÅÄÏ×ÁÎÉÅ, ÐÒÉÍÅÓØ ÖÉÒÁ × ËÁÌÏ×ÙÈ ÍÁÓÓÁÈ (ÓÔÅÁÔÏÒÅÑ)
9. ÷ÔÏÒÉÞÎÙÅ ÉÚÍÅÎÅÎÉÑ × ÄÒÕÇÉÈ ÏÒÇÁÎÁÈ – × ÓÅÒÄÃÅ, ÐÏÞËÁÈ, ÓÅÌÅÚÅÎËÅ, ÐÏÄÖÅÌÕÄÏÞÎÏÊ ÖÅÌÅÚÅ.
ëÁË ÄÉÁÇÎÏÓÔÉÒÕÀÔ ÖÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ÐÅÞÅÎÉ
- ÁÎÁÌÉÚÙ ËÒÏ×É – ÏÂÝÉÊ, ÂÉÏÈÉÍÉÞÅÓËÉÊ, ËÏÁÇÕÌÏÇÒÁÍÍÁ (ÏÐÒÅÄÅÌÅÎÉÅ ÐÏËÁÚÁÔÅÌÅÊ Ó×ÅÒÔÙ×ÁÎÉÑ)
- ÁÎÁÌÉÚÙ ÍÏÞÉ – ÏÂÝÉÊ, ÎÁ ÖÅÌÞÎÙÅ ÐÉÇÍÅÎÔÙ
- õúé
- ÒÁÄÉÏÉÚÏÔÏÐÎÁÑ ÓÃÉÎÔÉÇÒÁÆÉÑ
- ËÏÍÐØÀÔÅÒÎÁÑ ÔÏÍÏÇÒÁÆÉÑ (ëô)
- ÍÁÇÎÉÔÎÏ-ÒÅÚÏÎÁÎÓÎÁÑ ÔÏÍÏÇÒÁÆÉÑ (íòô)
- ÂÉÏÐÓÉÑ ÐÅÞÅÎÏÞÎÏÊ ÔËÁÎÉ.
ìÅÞÅÎÉÅ öçð
ôÒÕÄÎÏÓÔÉ Ó×ÏÅ×ÒÅÍÅÎÎÏÇÏ ÒÁÓÐÏÚÎÁ×ÁÎÉÑ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÄÏÓÔÁÔÏÞÎÏ ÌÅÇËÏ ËÏÍÐÅÎÓÉÒÕÀÔÓÑ ÅÇÏ ÐÒÏÓÔÙÍ ÌÅÞÅÎÉÅÍ É ÐÒÏÆÉÌÁËÔÉËÏÊ.
ìÅÞÅÎÉÅ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÉÄÅÔ × Ä×ÕÈ ÎÁÐÒÁ×ÌÅÎÉÑÈ:
– éÚÍÅÎÅÎÉÅ ÏÂÒÁÚÁ ÖÉÚÎÉ:
1. æÉÚÉÞÅÓËÁÑ ÁËÔÉ×ÎÏÓÔØ ÎÅ ÍÅÎÅÅ 40 ÍÉÎÕÔ × ÄÅÎØ). üÔÏ ÍÏÇÕÔ ÂÙÔØ ÂÅÇ ÉÌÉ ÈÏÄØÂÁ ÎÁ 3-5 ËÍ, ÉÌÉ ÒÁ×ÎÁÑ ÜÔÏÍÕ ÆÉÚÉÞÅÓËÁÑ ÁËÔÉ×ÎÏÓÔØ. çÌÁ×ÎÏÅ, ÞÔÏÂÙ ÚÁÎÑÔÉÑ ÂÙÌÉ ÅÖÅÄÎÅ×ÎÙÍÉ É ÒÅÇÕÌÑÒÎÙÍÉ.
2. éÚÍÅÎÅÎÉÅ × ÒÁÃÉÏÎÅ É ÐÉÔÁÎÉÉ. îÕÖÎÏ ÉÓËÌÀÞÉÔØ ÉÌÉ ÎÁ 80% ÕÍÅÎØÛÉÔØ ÐÏÔÒÅÂÌÅÎÉÅ ÖÉÒÎÏÊ ÐÉÝÉ, Á ÔÁËÖÅ ÈÌÅÂÏÂÕÌÏÞÎÙÈ É ÓÌÁÄËÉÈ ÐÒÏÄÕËÔÏ×. ðÏÌÎÏÓÔØÀ ÏÔËÁÚÁÔØÓÑ ÏÔ ÁÌËÏÇÏÌÑ.
âÏÌÅÅ ÐÏÄÒÏÂÎÏ Ï ÄÉÅÔÅ ÐÒÉ ÇÅÐÁÔÏÚÅ ÍÏÖÎÏ ÕÚÎÁÔØ ÎÉÖÅ × ÓÔÁÔØÅ, Á ÔÁËÖÅ ÉÚ ÔÁË ÎÁÚÙ×ÁÅÍÏÊ ÄÉÅÔÙ “ÓÔÏÌ N5”.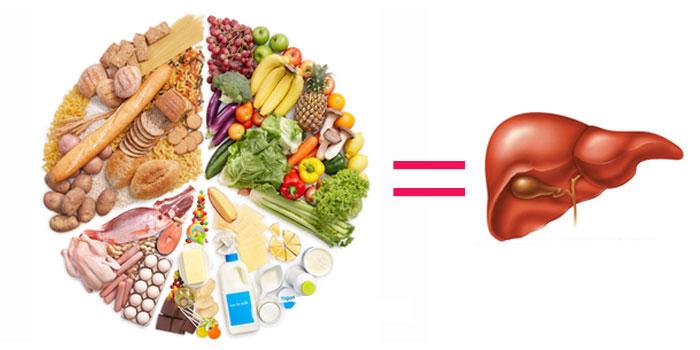
ïÂÙÞÎÏ, ÔÁËÉÈ ÉÚÍÅÎÅÎÉÊ × ÖÉÚÎÉ ÄÏÓÔÁÔÏÞÎÏ, ÞÔÏÂÙ ÉÚÂÁ×ÉÔØÓÑ ÏÔ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ ÚÁ 6-12 ÍÅÓÑÃÅ×. ïÄÎÁËÏ, ËÁË ÐÏËÁÚÙ×ÁÅÔ ÓÔÁÔÉÓÔÉËÁ, ÔÏÌØËÏ 1 ÉÚ 5 ÞÅÌÏ×ÅË ÉÍÅÅÔ ÓÉÌÕ ×ÏÌÉ ÐÏÌÎÏÓÔØÀ ÉÚÍÅÎÉÔØ Ó×ÏÊ ÐÏÄÈÏÄ Ë ÏÂÒÁÚÕ ÖÉÚÎÉ.
ôÏÇÄÁ ÞÔÏ ÄÅÌÁÔØ, ÅÓÌÉ ÖÉÒÏ×ÏÊ ÇÅÐÁÔÏÚ ×ÙÚ×ÁÎ ÌÅËÁÒÓÔ×ÁÍÉ ÉÌÉ ×ÉÒÕÓÁÍÉ, Á ÔÁËÖÅ ÈÒÏÎÉÞÅÓËÉÍ ÚÁÂÏÌÅ×ÁÎÉÅÍ, ÔÁËÉÍ ËÁË ÓÁÈÁÒÎÙÊ ÄÉÁÂÅÔ? á ÅÓÌÉ ÎÅÔ ÓÉÌÙ ×ÏÌÉ ÉÌÉ 6-12 ÍÅÓÑÃÅ× ËÁÖÕÔÓÑ ÎÅÍÙÓÌÉÍÏ ÄÏÌÇÉÍ ÓÒÏËÏÍ É ÈÏÞÅÔÓÑ ÉÚÂÁ×ÉÔØÓÑ ÏÔ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ ÂÙÓÔÒÏ? ôÏÇÄÁ ÅÓÔØ ×ÁÒÉÁÎÔ ÕÓËÏÒÉÔØ ×ÙÚÄÏÒÏ×ÌÅÎÉÅ ÐÕÔÅÍ ÐÒÉÅÍÁ ÐÏÍÏÝÎÉËÏ× ÄÌÑ ÐÅÞÅÎÉ – ÇÅÐÁÔÏÐÒÏÔÅËÔÏÒÏ×. îÉÖÅ ÉÈ ÐÅÒÅÞÅÎØ.
ðÒÅÐÁÒÁÔÙ ÄÌÑ ÌÅÞÅÎÉÑ É ÐÒÏÆÉÌÁËÔÉËÉ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ
íÙ ÐÏÄÏÂÒÁÌÉ ÄÌÑ ×ÁÓ ÓÐÉÓÏË ÓÁÍÙÈ ÜÆÆÅËÔÉ×ÎÙÈ ÐÒÅÐÁÒÁÔÏ× ÐÏ ÍÎÅÎÉÀ ×ÒÁÞÅÊ:
- æÏÓÆÏÇÌÉ×
- üÓÓÅÎÃÉÁÌÅ ÆÏÒÔÅ É ÅÇÏ ÁÎÁÌÏÇÉ
- ëÁÒÓÉÌ (ìÅÇÁÌÏÎ)
- ìÉÐÏÅ×ÁÑ ËÉÓÌÏÔÁ (ïËÔÏÌÉÐÅÎ)
- áÄÅÍÅÔÉÏÎÉÎ (çÅÐÔÒÁÌ)
- õÒÓÏÄÅÚÏËÓÉÈÏÌÅ×ÁÑ ËÉÓÌÏÔÁ (õÒÓÏÆÁÌØË).
ïÂÝÉÅ ÒÅËÏÍÅÎÄÁÃÉÉ ÄÌÑ ÐÒÏÆÉÌÁËÔÉËÉ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ
÷ ÐÒÏÆÉÌÁËÔÉËÅ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÉÍÅÅÔ ÚÎÁÞÅÎÉÅ ÎÅ ÔÏÌØËÏ ÐÒÉÅÍ ÌÅËÁÒÓÔ×, ÚÁÝÉÝÁÀÝÉÈ É ×ÏÓÓÔÁÎÁ×ÌÉ×ÁÀÝÉÈ ÐÅÞÅÎØ, ÆÉÚÉÞÅÓËÁÑ ÁËÔÉ×ÎÏÓÔØ (ÎÁÐÒÉÍÅÒ, ÈÏÄØÂÁ 40 ÍÉÎÕÔ × ÄÅÎØ, 3-5 ËÍ ÉÌÉ 7-10 ÔÙÓÑÞ ÛÁÇÏ×), ÎÏ É ÐÒÁ×ÉÌØÎÏÅ ÐÉÔÁÎÉÅ.
ôÏÐ-10 ÐÒÏÄÕËÔÏ× ÄÌÑ ÐÒÏÆÉÌÁËÔÉËÉ öçð

1. ËÁÛÉ – ÒÉÓÏ×ÁÑ, Ï×ÓÑÎÁÑ, ÇÒÅÞÎÅ×ÁÑ
2. Ï×ÏÝÉ ÓÙÒÙÅ, ÏÔ×ÁÒÎÙÅ ÉÌÉ ÚÁÐÅÞÅÎÎÙÅ
3. ÑÇÏÄÙ ÎÅËÉÓÌÙÅ Ó×ÅÖÉÅ ÉÌÉ × ×ÉÄÅ ËÏÍÐÏÔÏ×, ËÉÓÅÌÅÊ, ÖÅÌÅ
4. ÎÅÖÉÒÎÙÅ ÓÏÒÔÁ ÍÑÓÁ
5. ÎÅÖÉÒÎÁÑ ÒÙÂÁ
6. ÓÕÐÙ Ó ÄÏÂÁ×ÌÅÎÉÅÍ ËÒÕÐ É Ï×ÏÝÅÊ
7. ÍÅÄ
8. ÍÏÌÏËÏ É ËÉÓÌÏÍÏÌÏÞÎÙÅ ÐÒÏÄÕËÔÙ
9. ÈÌÅÂ, ÖÅÌÁÔÅÌØÎÏ ×ÞÅÒÁÛÎÉÊ, ÞÅÒÓÔ×ÙÊ
10. ÏÔ×ÁÒ ÛÉÐÏ×ÎÉËÁ.
÷ÓÅ ÜÔÉ ÐÒÏÄÕËÔÙ ×ËÌÀÞÅÎÙ × ÄÉÅÔÉÞÅÓËÉÊ ÓÔÏÌ N5, ÒÁÚÒÁÂÏÔÁÎÎÙÊ ÓÏ×ÅÔÓËÉÍ ÄÉÅÔÏÌÏÇÏÍ ðÅ×ÚÎÅÒÏÍ ÄÌÑ ÐÁÃÉÅÎÔÏ× Ó ÚÁÂÏÌÅ×ÁÎÉÑÍÉ ÐÅÞÅÎÉ. äÌÑ ÐÒÏÆÉÌÁËÔÉËÉ öçð ÓÌÅÄÕÅÔ ÏÔËÁÚÁÔØÓÑ ÏÔ ÐÒÉÅÍÁ ÁÌËÏÇÏÌÑ, ÐÅÒÅÅÄÁÎÉÑ, ÕÐÏÔÒÅÂÌÅÎÉÑ ÏÓÔÒÙÈ, ÖÉÒÎÙÈ É ÖÁÒÅÎÙÈ ÂÌÀÄ.÷ÓÅÇÄÁ ÏÄÉÎÁËÏ×Ï ×ÁÖÎÏ ÕÞÉÔÙ×ÁÔØ ÐÒÉ ÎÁÌÉÞÉÉ ÖÉÒÏ×ÏÇÏ ÇÅÐÁÔÏÚÁ ÐÅÞÅÎÉ – ÓÉÍÐÔÏÍÙ, ÌÅÞÅÎÉÅ, ÐÒÏÆÉÌÁËÔÉËÕ É ÄÉÁÇÎÏÓÔÉËÕ.
÷ ÌÅÞÅÎÉÉ ÚÎÁÞÉÔÅÌØÎÕÀ ÒÏÌØ ÉÇÒÁÅÔ æÏÓÆÏÇÌÉ×. üÔÏÔ ÐÒÅÐÁÒÁÔ ÄÏÓÔÁÔÏÞÎÏ ÎÏ×ÙÊ, ÎÏ ÐÒÏ×ÅÒÅÎÎÙÊ × ËÌÉÎÉÞÅÓËÉÈ ÉÓÓÌÅÄÏ×ÁÎÉÑÈ. æÏÓÆÏÇÌÉ× ×ÌÉÑÅÔ ÎÁ ÐÒÉÞÉÎÙ ÐÏ×ÒÅÖÄÅÎÉÊ ÐÅÞÅÎÉ (×ÏÓÐÁÌÅÎÉÅ), ÐÁÔÏÇÅÎÅÚ (ÍÅÈÁÎÉÚÍ) öçð, ÏÂÌÅÇÞÁÅÔ ÅÇÏ ÔÅÞÅÎÉÅ, ÕÓËÏÒÑÅÔ ×ÏÓÓÔÁÎÏ×ÌÅÎÉÅ ÐÅÞÅÎÉ É ÐÒÅÄÏÔ×ÒÁÝÁÅÔ ÏÓÌÏÖÎÅÎÉÑ (ÆÉÂÒÏÚ, ÃÉÒÒÏÚ).
íÙ ÒÅËÏÍÅÎÄÕÅÍ æÏÓÆÏÇÌÉ× ÉÚ-ÚÁ ÅÇÏ ËÏÍÐÌÅËÓÎÏÇÏ ÄÅÊÓÔ×ÉÑ: ÌÅÞÅÎÉÑ É ×ÏÓÓÔÁÎÏ×ÌÅÎÉÑ ÐÅÞÅÎÉ.

äÌÑ ÜÆÆÅËÔÉ×ÎÏÇÏ ÌÅÞÅÎÉÑ É ÂÙÓÔÒÏÇÏ ÜÆÆÅËÔÁ, ÚÁÍÅÔÎÏÇÏ ÕÖÅ ÞÅÒÅÚ 2 ÎÅÄÅÌÉ, ÌÕÞÛÅ ÎÁÞÁÔØ Ó 10 ÄÎÅÊ ÉÎßÅËÃÉÊ æÏÓÆÏÇÌÉ×Á, ËÏÔÏÒÙÅ ÐÏ ÎÁÚÎÁÞÅÎÉÀ ×ÒÁÞÁ ÍÏÖÎÏ ÓÄÅÌÁÔØ × ÐÒÏÃÅÄÕÒÎÏÍ ËÁÂÉÎÅÔÅ ÐÏÌÉËÌÉÎÉËÉ ÉÌÉ ÄÎÅ×ÎÏÍ ÓÔÁÃÉÏÎÁÒÅ. îÁÐÒÉÍÅÒ, ÒÅÖÉÍ ÍÏÖÅÔ ÂÙÔØ ÔÁËÉÍ: 5 ÒÁÂÏÞÉÈ ÄÎÅÊ ÐÏÄÒÑÄ ÉÎßÅËÃÉÉ, 2 ×ÙÈÏÄÎÙÈ ÐÒÉÅÍ ËÁÐÓÕÌ, ÐÏÔÏÍ ÅÝÅ 5 ÄÎÅÊ ÉÎßÅËÃÉÊ É ÄÁÌÅÅ 3 ÍÅÓÑÃÁ ÐÏ 2 ËÁÐÓÕÌÙ æÏÓÆÏÇÌÉ×Á 3 ÒÁÚÁ × ÄÅÎØ. ìÉÂÏ ÄÅÌÁÔØ ÉÎßÅËÃÉÉ ÞÅÒÅÚ ÄÅÎØ. ðÒÏÄÅÌÁ× 10 ÄÎÅÊ ÉÎßÅËÃÉÉ, ÄÁÌØÛÅ æÏÓÆÏÇÌÉ× ÐÒÉÎÉÍÁÅÔÓÑ 3 ÍÅÓÑÃÁ ÐÏ 2 ËÁÐÓÕÌÙ 3 ÒÁÚÁ × ÄÅÎØ.
ðÏÓÌÅ ËÕÒÓÁ ÌÅÞÅÎÉÑ æÏÓÆÏÇÌÉ×ÏÍ ÜÆÆÅËÔ ÓÏÈÒÁÎÉÔÓÑ ÎÁÄÏÌÇÏ, ÎÏ ×ÓÅ ÖÅ ÎÅ ÚÁÂÙ×ÁÊÔÅ ÐÒÉÄÅÒÖÉ×ÁÔØÓÑ ÚÄÏÒÏ×ÏÇÏ ÏÂÒÁÚÁ ÖÉÚÎÉ. éÎÁÞÅ, ÞÅÒÅÚ ÇÏÄ-ÄÒÕÇÏÊ ÓÎÏ×Á ÐÒÉÄÅÔÓÑ ÐÒÏÆÉÌÁËÔÉÞÅÓËÉ ÎÁÞÁÔØ ÐÒÉÅÍ æÏÓÆÏÇÌÉ×Á. ìÅËÁÒÓÔ×Á ÐÏÍÏÇÁÀÔ ÐÅÞÅÎÉ ÂÙÓÔÒÅÅ ×ÏÓÓÔÁÎÏ×ÉÔØÓÑ É ÎÅ ÄÁÔØ ÅÊ ÓÎÏ×Á ÚÁÂÏÌÅÔØ ÇÅÐÁÔÏÚÏÍ, ÎÏ ÚÄÏÒÏ×ÙÊ ÏÂÒÁÚ ÖÉÚÎÉ ÉÚÂÁ×ÉÔ ÏÔ ÚÁÔÒÁÔ ÎÁ ÌÅÞÅÎÉÅ!
Источник
