Профилактика аспирации при рвоте без сознания
Эта информация разъясняет, что вы можете сделать для предотвращения аспирации, когда вы едите, пьете или получаете питание через зонд.
Вернуться к началу
Об аспирации
Аспирация — это попадание пищи или жидкости в дыхательные пути вместо пищевода. Пищевод — это трубчатый орган, по которому пища и жидкости проходят из полости рта в желудок. Аспирация может произойти, когда вы едите или пьете, либо когда получаете питание через зонд. Она также возможна при рвоте или изжоге.
Вы можете быть подвержены риску аспирации, если вы испытываете проблемы при глотании. Это происходит из-за того, что пища или жидкость может застрять в задней части горла и попасть в дыхательные пути. Аспирация может вызвать пневмонию, респираторные инфекции (инфекции носа, горла или легких) и другие проблемы со здоровьем.
Признаки аспирации
Признаки аспирации включают:
- кашель.
- удушье;
- рвотные позывы;
- першение в горле;
- Рвота
Вы и ухаживающее за вами лицо должны следить за этими признаками до, во время и после употребления пищи или напитков, либо во время питания через зонд.
Если у вас появился любой из этих признаков, прекратите есть, пить или получать питание через зонд. Незамедлительно позвоните своему медицинскому сотруднику.
Вернуться к началу
Профилактика аспирации
Следуйте нижеприведенным рекомендациям для предотвращения аспирации при употреблении пищи и напитков через рот:
- Не отвлекайтесь, например, на разговоры по телефону или просмотр телевизора, во время употребления пищи или напитков.
- Разрезайте продукты питания на мелкие кусочки, которые целиком помещаются во рту. Всегда тщательно пережевывайте пищу, прежде чем проглотить ее.
- Ешьте и пейте медленно.
- По возможности сидите прямо, когда едите или пьете.
- Если вы едите или пьете на кровати, используйте клиновидную подушку, чтобы приподняться. Такую подушку можно заказать в Интернете или купить в местном магазине хирургических принадлежностей.
- Оставайтесь в сидячем положении (минимум 45 градусов) не меньше 1 часа после употребления пищи или напитков (см. рисунок 1).
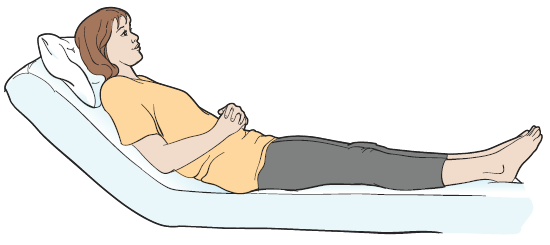
Рисунок 1. Сидячее положение под углом 45 градусов
- По возможности всегда держите изголовье кровати приподнятым, используя клиновидную подушку.
Следуйте нижеприведенным рекомендациям для предотвращения аспирации при получении питания через зонд :
- По возможности сидите прямо при получении питания через зонд.
- Если вы питаетесь через зонд на кровати, используйте клиновидную подушку, чтобы приподняться. Такую подушку можно заказать в Интернете или купить в местном магазине хирургических принадлежностей.
- Оставайтесь в сидячем положении (минимум 45 градусов) не меньше 1 часа после окончания питания через зонд (см. рисунок 1).
- По возможности всегда держите изголовье кровати приподнятым, используя клиновидную подушку.
Вернуться к началу
Сохранение ритма приема пищи
Во избежание аспирации важно не торопиться при приеме пищи. Чтобы не съесть больше, чем сможете переварить, соблюдайте следующие рекомендации:
- Если вы питаетесь через зонд болюсным методом, не вводите больше 360 миллилитров (мл) питательной смеси за раз. Вводите каждую порцию питания в течение как минимум 15 минут.
- Если вы питаетесь через зонд гравитационным методом, не вводите больше 480 мл питательной смеси за раз. Вводите каждую порцию питания в течение как минимум 30 минут.
- Если вы питаетесь через зонд, вставленный в тонкий кишечник (двенадцатиперстную или тощую кишку), не вводите больше 150 мл питательной смеси за раз.
Если у вас возникнут вопросы, позвоните клиническому врачу-диетологу по тел. 212-639-7312 или квалифицированному специалисту по питанию по тел. 212-639-6984.
Вернуться к началу
Когда следует обращаться к своему медицинскому сотруднику
Свяжитесь с медицинским сотрудником, если у вас появятся какие-либо из перечисленных ниже симптомов:
- любые признаки аспирации, например кашель или рвотные позывы;
- температура 100,4 °F (38 °C) или выше;
- проблемы с дыханием;
- свист при дыхании;
- боль при дыхании;
- кашель со слизью.
При появлении проблем с дыханием или возникновении любой другой чрезвычайной ситуации незамедлительно позвоните по номеру 911 или поезжайте в ближайший пункт неотложной медицинской помощи.
Вернуться к началу
Источник
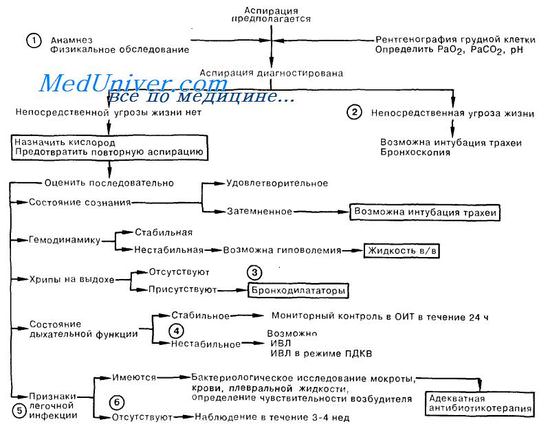
Аспирация желудочного содержимого. Первая помощь при аспирации желудочного содержимого.1. К первой группе факторов, предрасполагающих к аспирации желудочного содержимого, относятся: увеличение объема желудочного содержимого или повышение внутрижелудочного давления, наблюдаемые при обструкции привратника или асците. Факторы, которые позволяют осуществиться забросу содержимого желудка в глотку или провоцирующие этот заброс, составляют вторую группу. К ним относят грыжу пищеводного отверстия диафрагмы, а также введение гастроскопа. К третьей группе предрасполагающих факторов относят нарушения функции глотки, наступающие, например, при коме или местной анестезии и допускающие движение жидкого желудочного содержимого в трахею. Профилактика имеет решающее значение; среди больных с подтвержденной аспирацией смертность достигает 50%. Важное значение имеет тщательный уход за больными из группы риска по этому осложнению. Например, введение назогастрального зонда не всегда позволяет эффективно эвакуировать желудочное содержимое, но может привести к функциональной несостоятельности желудочно-пищеводного соединения, а также спровоцировать рвоту во время его введения. При уходе за больным, находящимся в полукоматозном состоянии, ему следует придать положение «лежа на боку» со слегка опущенной головой, а при кормлении через назогастральный зонд голову больного следует приподнять. При нарушении глотания или затемненном сознании иногда приходится вводить больному эндотрахеальную трубку с манжеткой. 2. Нередко диагноз аспирации ставится лишь методом исключения, но иногда медицинский персонал может быть свидетелем рвоты и аспирации у больного; или желчь обнаруживают в виде примеси в трахеальном секрете либо в виде пятен на подушке. Аспирация может представлять немедленную угрозу жизни больного; в зависимости от характера и количества может вызвать частичную или полную обструкцию дыхательных путей; признаками асфиксии в этом случае являются судорожные дыхательные движения либо апноэ. Решающую роль играет немедленное удаление аспирата всеми доступными методами; следует прочистить пальцем глотку, опустить голову больного, отсосать аспират или провести прямую ларингоскопию.
3. Другим вариантом клинической картины является прогрессирующее угнетение дыхания и гемодинамическая нестабильность в течение первых 24 ч. Химическое раздражение кислым желудочным содержимым, особенно если его рН менее 2,5, приводит к воспалению и отеку. Часто встречающаяся гиповолемия требует коррекции в/в введением жидкости. Хрипы на выдохе указывают на обструкцию бронхов малого калибра. Лечение заключается во введении эуфиллина в/в и орципреналина ингаляционно. Противоречивые данные об эффективности кортикостероидов при аспирации не позволяют рекомендовать их широкое применение; однако показанием к введению стероидов может быть резистентное к другим препаратам повышение сопротивления дыхательных путей. 4. Признаками продолжающегося нарушения дыхательной функции являются тахипноэ, тахикардия, гипоксия при вдыхании воздуха с высоким содержанием кислорода, а также часто встречающееся после аспирации чередование гиперкапнии с гипокапнией. В ходе лечения может возникнуть необходимость эндотра-хеальной интубации и проведения ИВЛ. 5. Непосредственной реакцией на аспирацию, даже в отсутствие инфекции, может быть лихорадка, лейкоцитоз и увеличение вязкости мокроты. Легочная инфекция развивается чаще всего в течение 2—14 сут после аспирации. Распознать инфекционное осложнение позволяют ухудшение состояния больного, обнаружение возбудителя в мазке или при бактериологическом исследовании мокроты и/или крови, плевральной жидкости, а также появление или увеличение ранее имевшихся инфильтратов на рентгенограмме грудной клетки. Выбор антибиотика зависит от возбудителя, обнаруженного при бактериологическом исследовании, и определения его чувствительности. При необходимости антибиотикотерапию начинают до получения результатов таким образом, чтобы назначаемые препараты были эффективны в отношении внебольничных анаэробных возбудителей, а также действовали на возбудителей больничных аэробных и анаэробных инфекций. Профилактически антибиотики назначают лишь в случае аспирации желудочных масс, заведомо содержащих большое количество патогенных микроорганизмов. 6. Даже в отсутствие признаков инфекции при аспирации желудочного содержимого наблюдение за больным должно продолжаться 3—4 нед, так как иногда легочная инфекция может развиться более чем через 2 нед после эпизода аспирации. – Также рекомендуем “Пневмоторакс. Первая помощь при пневмотораксе.” Оглавление темы “Первая помощь при различных видах дыхательной недостаточности.”: |
Источник
Цель:
оказать помощь при рвоте.
Оснащение:
таз, клеенчатый фартук, клеенка (или
полотенце), малые салфетки для ухода за
полостью рта, раствор для полоскания
полости рта: 2% раствор натрия бикарбоната
или 0,01 % раствор калия перманганата,
электроотсос или грушевидный баллончик.
ПОДГОТОВКА | |
ПАЦИЕНТ | ПАЦИЕНТ |
| Повернуть |
ВЫПОЛНЕНИЕ | |
| Отсосать |
ОКОНЧАНИЕ | |
Оставить | |
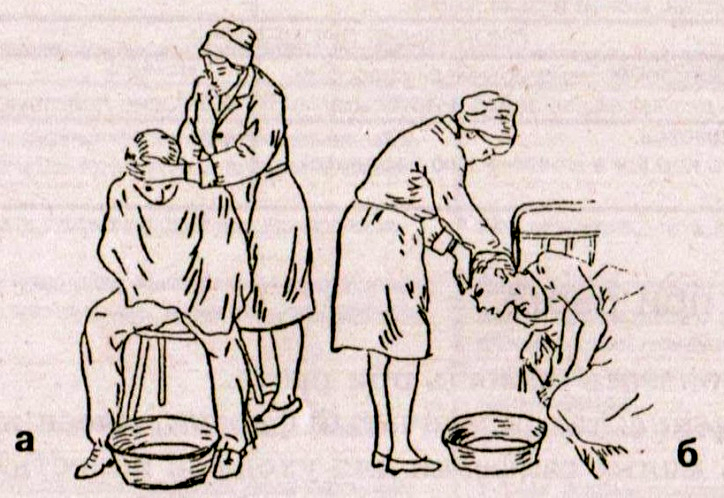
Рис.
1 Уход за
пациентом при рвоте:
а –
положение пациента сидя;
б –
положение пациента лёжа.
Осложнения:
Обезвоживание
организма
при упорной рвоте, гиповолемия,Гипохлоремия (при
нарушении водно-солевого
обмена), гипокалиемия,гипонатриемия.
Эти обменные расстройства приводят к
нарушениям сердечной деятельности,
функций почек, а иногда и к расстройствам
сознания и параличам.Длительна и сильная
Р. может вызывать образование надрывов
слизистой оболочки желудка (чаще всего
в области перехода с пищевода на желудок)
с массивными кровотечениями — так
называемый синдром Маллори — Вейеса.У ослабленных лиц
(особенно у детей и пожилых), а также у
больных с нарушенным сознанием возможна
аспирация рвотных масс с последующими
дополнительными осложнениями
(расстройства дыхания, аспирационная
пневмония).
Если
|
Показания,
противопоказания и возможные осложнения
при промывании желудка.
При острых
отравлениях большими дозами лекарственных
препаратов, принятых
внутрь,
недоброкачественной пищей, алкоголем,
грибами и т. д. осуществляют
промывание желудка
через толстый или тонкий желудочный
зонд. (В то же время
специалисты в
области токсикологии считают промывание
желудка толстым зондом
небезопасной
процедурой).
Промывание желудка
проводят и при сужении (стенозе) выходного
отдела желудка,
при выделении
через слизистую оболочку желудка
некоторых токсических веществ, например,
мочевины при хронической почечной
недостаточности.
Противопоказаниями
для промывания желудка являются:
органические сужения
пищевода, острые
пищеводные и желудочные кровотечения,
тяжелые химические
ожоги слизистой
оболочки гортани, пищевода и желудка
крепкими кислотами и щелочами
(спустя несколько
часов после отравления), инфаркт миокарда,
нарушения мозгового кровообращения,
опухоли,
бронхиальная астма, тяжелая сердечная
патология, язвы.
Запомните! состоянии, |
Если при введении
зонда пациент начинает кашлять,
задыхаться, лицо его становится синюшным,
следует немедленно извлечь зонд — он
попал в гортань или трахею, а не в пищевод.
О
проведении катетеризации мочевого
пузыря. Показания
к применению катетеризации мочевого
пузыря. Противопоказания для применения
катетеризации мочевого пузыря и
возможные осложнения.
Катетеризация
– это введение
катетера в мочевой пузырь для выведения
мочи с лечебной и диагностической целью.
Показания:
Выведение мочи
при проблеме « Острая задержка мочи».Промывание мочевого
пузыря и введением в него лекарственных
препаратов.Взятие мочи на
анализ.У женщин в
определенный период родов.Введение контрастных
веществ (цистоуретрография)
Противопоказания:
Травма
мочевого пузыря.Разрыв
уретры.
Осложнения:
Инфицирование
мочевого пузыря
(несоблюдение правил асептики и
антисептики).Травма, кровотечение
(грубое, насильственное проведение
катетера).Уретральная
лихорадка
(мочевая) – при повреждении слизистой
оболочки мочеиспускательного канала
быстрым всасыванием в кровяное русло
мочи, особенно инфицированной.Уреторрагия –
кровотечение из уретры вне акта
мочеиспускания.При резком
переполнении мочевого пузыря (1 литр и
более) его опорожнение должно происходить
постепенно (порциями по 300-400мл с
промежутками по 2-3мин.) во избежание
быстрой смены давления в нём, что может
привести к резкому кровенаполнению
расширенных и склеротических вен
мочевого пузыря, их разрыву и кровотечению.
Уретральный
катетер –
трубка, которую проводят через
мочеиспускательный канал в мочевой
пузырь.
Для
профилактики внутриболъничной инфекции
мочевыводящих путей у пациента с
постоянным катетером следует соблюдать
следующие условия.
Вводить
катетер, строго соблюдая правила
асептики, атравматичными способами.Надежно
закрепить катетер во избежание
выпадения из мочеиспускательного
канала.Держать
катетер не дольше, чем это необходимо.По
возможности использовать наружный
катетер (у мужчин).Мыть
руки до и после любой манипуляции с
катетером и мочеприёмником.Следить,
чтобы система «катетер—мочеприёмник»
была замкнутой; разъединять её только
в случае необходимости промывания
катетера.Промывать
катетер только при подозрении на его
закупорку.При
необходимости промывания катетера
соблюдать все правила асептики.При
необходимости взять пробу мочи для
анализа продезинфицировать свободный
конец катетера или его отвод
антисептическим средством, и
аспирировать мочу с помощью стерильной
иглы и шприца.Осторожно
отсоединять мочеприёмник, избегая
загрязнения соединительной трубки.Поддерживать
постоянный отток мочи.Разместить
ёмкость для мочи ниже уровня мочевого
пузыря.Не
пережимать катетер.Мыть
область вокруг катетера водой с жидким
мылом два раза вдень (рис. 11-20).
Для
профилактики внутрибольничной инфекции
у пациента с постоянным мочевым катетером
следует осуществлять тщательный уход
за промежностью пациента и введённым
катетером.
Соседние файлы в папке клизмы катетеризация
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Анестезиолог-реаниматолог Юлия Егорова о причинах и последствиях поражения легких кислым содержимым желудка
Повреждение легких при аспирации кислого желудочного содержимого известно врачам более полутора веков. Впервые аспирацию рвотными массами как причину смерти описал шотландский акушер-гинеколог Джеймс Янг Симпсон в 1848 году, указание на это осложнение при анестезии появилось в литературе пятью годами позже. В 50‑х годах прошлого века вошел в обиход термин «химический пневмонит». Систематическое изучение осложнений, вызванных аспирацией, провел в 1946 году американский акушер Кертис Мендельсон. Благодаря его исследованиям были разработаны меры профилактики у рожениц, а также клинически разделены банальная обтурация дыхательных путей и симптомокомплекс, вызванный химическим повреждением слизистой бронхов и альвеол, который и получил название синдрома Мендельсона. По мере совершенствования диагностики стало очевидно, что проблема осложнений аспирации желудочного содержимого — не прерогатива одного акушерства, и актуальна для других разделов медицины.
По данным президента Ассоциации акушерских анестезиологов-реаниматологов Ефима Шифмана, за 2006 год от 10 до 34 % летальных исходов при анестезии обусловлено именно аспирацией.
Синдром Мендельсона часто имеет ятрогенную природу, информация о нем может утаиваться врачами, поэтому достоверной информации о распространенности синдрома нет.
Механизмы развития
Кислое содержимое желудка может попадать в дыхательные пути при рвоте либо в результате регургитации, пассивного затекания в ротоглотку, обусловленного слабостью сфинктеров пищевода. В иностранной литературе термин «регургитация» иногда сопровождается определением «немая» или «молчаливая», поскольку этот вариант гораздо более труден для диагностики и может пройти незамеченным.
Риск аспирации повышают:
- нарушения сознания (наркоз, действие седативных средств, алкогольное опьянение, кома)
- высокое внутрибрюшное и внутрижелудочное давление, в том числе при введении миорелаксантов деполяризующего действия (суксаметония хлорид)
- повышенная возбудимость рвотного центра, вызванная медикаментозной стимуляцией альфа-адренорецепторов (метилдопа, клонидин, гуанетидин)
- увеличение объема живота (беременность с 22–23 недели, ожирение, метеоризм, кишечная непроходимость, другие острые заболевания органов пищеварения)
- слабость пищеводно-желудочного сфинктера (ГЭРБ)
- расширение пищевода
- полный желудок (прием пищи в предыдущие 4–6 часов)
- грыжи пищеводного отверстия диафрагмы, дивертикулы пищевода и эзофагит
Опасная ситуация для возникновения болезни Мендельсона — это вводный наркоз, особенно при выполнении его в экстренных ситуациях, неподготовленным пациентам и беременным женщинам. Высок риск аспирации при оказании первой помощи, транспортировке и уходе за тяжелыми пациентами.
При попадании содержимого желудка в дыхательные пути клиническая картина зависит от его количества и рН. При небольшой, в пределах 30 мл, аспирации жидкости с рН более 2,5 нарушения дыхания не возникает или имеет транзиторный характер. При попадании более кислого содержимого патогенез нарушений дыхания обусловлен не столько механическим препятствием, сколько немедленными рефлекторными реакциями. Ларинго- и бронхоспазм возникают в первые же минуты воздействия кислоты на слизистую бронхов. Ларингоспазму сопутствует брадиаритмия, возникающая как вагусный рефлекс. Рефлекторные изменения носят резкий, но непродолжительный характер и в течение короткого времени регрессируют, особенно при небольшом объеме аспирации. Впоследствии химический ожог слизистой вызывает отек стенки бронхов и повышенную экссудацию, что сопровождается явлениями аспирационного пневмонита и интерстициального отека легочной ткани. Выраженность повреждения легких зависит от объема поражения и варьирует от преходящих нарушений до респираторного дистресс-синдрома взрослых (РДСВ).
Симптомы синдрома Мендельсона
Течение синдрома Мендельсона отражает патогенез. В первые минуты возникает одышка, тахипноэ, цианоз. Возможно выслушивание дистантных сухих свистящих хрипов. Аускультативная картина богатая, включает большое количество свистящих сухих хрипов, возможно выслушать влажные крупнопузырчатые хрипы и единичные «немые» участки. Показатели сатурации и газового состава крови ухудшаются, возникает гипоксемия и гиперкапния. В общем, клиническая картина напоминает приступ бронхиальной астмы, терапия требуется патогенетическая. Также необходимо принять все меры по удалению аспирированных масс из дыхательных путей.
- Приведение пациента в положение Тренделенбурга, удаление желудочного содержимого из глотки и трахеи под контролем ларингоскопа.
- Интубация трахеи трубкой с манжетой.
- ИВЛ с повышенным содержанием кислорода во вдыхаемой смеси в режиме повышенного давления в конце выдоха (ПДКВ).
- Аспирация содержимого бронхов через интубационную трубку. При этом промывание бронхов вслепую без контроля бронхоскопией не показано, так как увеличивает количество кислого содержимого в бронхах и проталкивает его дальше в бронхиолы.
Санационные бронхоскопии с промыванием можно отложить до купирования острого состояния.
Далее клиническая картина синдрома Мендельсона обусловлена наличием химического ожога слизистой дыхательных путей. Пораженные участки некротизируются, возникает повышенная экссудация, явления интерстициального отека. Эта стадия более трудна для диагностики, потому что нередко аспирация, как ятрогенное осложнение, умалчивается или в процессе транспортировки тяжелого пациента и противошоковых мероприятий остается незамеченной. В таком случае врач сталкивается с труднообъяснимым снижением показателей дыхания, не связанным с основным заболеванием. Клинически и аускультативно это интерстициальный отек легких — гипоксия, потребность в ИВЛ с ПДКВ, сухие высокотональные свистящие хрипы. Рентгенологически — картина интерстициального отека легочной ткани с преимущественным поражением правого легкого, возможные участки ателектазов. Бронхоскопическая картина может отражать различные степени поражения слизистой бронхов, от гиперемии до некрозов. Специфической терапии для лечения синдрома Мендельсона не существует, однако установление диагноза помогает определить причину дыхательной недостаточности, подобрать рациональный режим ИВЛ и определяет настороженность в отношении бактериальных осложнений.
Преимущественное поражение правого легкого при синдроме Мендельсона обусловлено анатомическими особенностями. Правый бронх отходит от трахеи под меньшим углом, а также он короче и шире левого, поэтому аспирируемое легче попадает в него.
Профилактика синдрома Мендельсона в анестезиологии
Профилактика синдрома Мендельсона гораздо более эффективна, чем его лечение.
В плановом порядке важно соблюдать правила подготовки пациентов к оперативному вмешательству и инвазивным манипуляциям. Перед любым наркозом и медикаментозной седацией желудок должен быть пустым. Важно не только провести беседу с пациентом о необходимости голода перед манипуляцией, но и уточнить непосредственно перед вмешательством, соблюдались ли эти рекомендации. Если, несмотря на запрет, пациент употреблял твердую пищу или более чем 150 мл жидкости менее чем за 4 часа до манипуляции — плановую операцию или исследование следует отменить.
В экстренных случаях нельзя пренебрегать установкой желудочного зонда и промыванием желудка, даже несмотря на то что наличие зонда само по себе ослабляет нижний пищеводный сфинктер. В акушерстве необходимо соблюдать полный комплекс мер по подготовке к родам для улучшения пассажа пищи по ЖКТ и снижения кислотности содержимого желудка.
При вводном наркозе необходимо убедиться в наличии в операционной работающего электроотсоса. Для индукции анестезии по возможности стоит отказаться от применения миорелаксантов короткого действия и отдавать предпочтение препаратам, подавляющим глоточный и рвотный рефлексы.

При оказании первой помощи пациентам с нарушениями сознания следует контролировать положение пациента. При возникновении рвотных движений необходимо незамедлительно применить прием Селлика — давление на перстневидный хрящ с одновременной фиксацией трахеи в среднем положении. При возникновении рвоты — наклонить голову пациента, после чего очистить ротоглотку от остатков рвотных масс.
Транспортировку пациентов с нарушением сознания нужно осуществлять либо после интубации трахеи с раздутой манжеткой эндотрахеальной трубки либо с применением ларингеальной маски или специальных воздуховодов, исключающих как западение языка, так и аспирацию желудочного содержимого в дыхательные пути.
Необходим строгий врачебный контроль манипуляций по сестринскому уходу за тяжелыми пациентами. Перемена положения пациента при профилактике пролежней и смене постельного белья, зондовое кормление и другие манипуляции могут спровоцировать рефлюкс желудочного содержимого с развитием аспирации.
Лечение аспирационного пневмонита преимущественно патогенетическое. Должны быть приняты меры по купированию бронхоспазма и снижению отека стенки бронха. Показан мониторинг сатурации и контроль газов крови. При наличии показаний — ИВЛ. Также необходим эндоскопический контроль состояния стенки бронхов — лечебные и санационные бронхоскопии. Должна быть проведена антибиотикопрофилактика развития пневмонии и обязательно рентгенологический контроль. Прогноз для пациентов с синдромом Мендельсона зависит прежде всего от объема и кислотности аспирированного желудочного содержимого и своевременности оказанной помощи. Следует отметить, что при наличии основного заболевания, вызвавшего бессознательное состояние, в котором произошла аспирация, синдром Мендельсона утяжеляет его течение и ухудшает прогноз в целом.
Источник
