Рвота спазм грудной клетки

Боль в груди и тошнота – симптом, который может быть связан как с временными нарушениями в работе организма (например, несварением желудка), так и с серьезными отклонениями: острым панкреатитом, аневризмой аорты, непроходимостью коронарной артерии.
Описание проблемы
Сочетание таких симптомов, как тошнота и боль в грудной клетке, доставляет дискомфорт, ограничивает подвижность. В зависимости от первопричины, боль бывает:
- интенсивной, без иррадиации;
- ноющей, усиливающейся при кашле, смехе, изменении положения тела;
- приглушенной умеренной;
- жгучей;
- непрерывной;
- пронзительной, с иррадиацией в лопатку или руку.
Болевой синдром в груди не всегда указывает на поражение органов, которые находятся в этой области, — сердца и легких. Подобный симптом возникает и при патологиях органов, расположенных в брюшной полости. В этом случае боль иррадирует в грудную полость.
Если болит сердце и тошнит, нужно пройти ряд диагностических мероприятий: комплекс этих проявлений не специфический и может быть связан с разными заболеваниями.
 Причины
Причины
Боль в груди и тошнота возникают при болезнях органов желудочно-кишечного тракта, дыхательной системы, сердечно-сосудистой системы, некоторых инфекционных поражениях, ушибах и переломах ребер и грудной клетки.
Возможные патологии ЖКТ:
- язвенное поражение желудка или двенадцатиперстной кишки;
- панкреатит в острой стадии;
- диафрагмальная грыжа;
- разрыв пищевода;
- холецистит;
- аэрофагия (функциональное расстройство желудка, при котором происходит самопроизвольное заглатывание большого количества воздуха при приеме пищи);
- эзофагит (воспаление слизистой оболочки пищевода).
Болезни сердечной мышцы и сосудов, при которых болит в области грудной клетки и тошнит:
- стенокардия;
- расслаивающаяся аневризма аорты;
- инфаркт миокарда;
- тромбоэмболия легочной артерии;
- перикардит.
Если болит сердце и возникает тошнота, причиной может быть одна из болезней органов дыхательной системы. Это:
- пневмония;
- бронхит;
- воспаление плевры;
- пневмоторакс;
- туберкулез;
- трахеит.
Сочетание указанных симптомов возникает и при таких инфекционных процессах, как опоясывающий лишай или эпидемическая миалгия.
Выделяют ряд не угрожающих жизни состояний, при которых наблюдаются боль в грудине и позывы к рвоте. Это:
- механические повреждения структур грудной клетки (ушибы, переломы ребер, воспаление реберных хрящей);
- тревожные расстройства;
- заболевания грудного и шейного отделов позвоночного столба.
Еще одна причина, по которой появляется болевой синдром в груди в сочетании с тошнотой, — кардионевроз. Это дисфункция сердечной деятельности, которая выражается в психосоматических расстройствах. Коррекцией отклонения занимается не только кардиолог, но и психиатр, невропатолог.
 Сопутствующие симптомы
Сопутствующие симптомы
Кроме болевого синдрома в груди и тошноты, в зависимости от заболевания, возникают дополнительные.
При болезнях ЖКТ наблюдаются:
- изжога;
- рвота;
- распирание и тяжесть в желудке;
- нарушение аппетита;
- вздутие живота;
- появление серого или белого плотного налета на языке;
- иррадиация боли в спину;
- горечь во рту (характерно для поражения желчного пузыря).
Заболевания сердца и сосудов, кроме боли в грудине и тошноты, сопровождаются такими симптомами:
- общая слабость;
- учащенное сердцебиение;
- резкие скачки артериального давления;
- сильная одышка;
- жжения в области груди;
- безосновательное ощущение страха и тревоги;
- побледнение кожных покровов;
- обильное выделение холодного пота.
Для патологий дыхательной системы характерны:
- повышение температуры тела;
- выделение мокроты, иногда – с кровяными прожилками;
- боли в груди на вдохе;
- кашель;
- озноб;
- насморк.
При опоясывающем лишае возникают головные боли, жжение под кожей, увеличение и болезненность лимфоузлов. После образуются отечные розовые пятна, которые потом образуют пузырьки.
Эпидемическая миалгия на начальном этапе выражается в симптомах, характерных для ОРВИ. Затем увеличиваются шейные лимфоузлы, начинается першение и боль в горле, возникают мышечные боли приступообразного характера.
При неврозе сердца наблюдаются ощущения удушья и нехватки воздуха, происходит колебание артериального давления, нарушается работа ЖКТ. Пациенты жалуются на ощущение холода и пустоты в груди, возникновение плохих предчувствий.
Возможные осложнения
Частые эпизоды боли в области грудины и регулярно возникающая тошнота – повод для обращения к врачу. Несвоевременно начатое лечение чревато такими последствиями:
- инфаркт миокарда;
- хроническая сердечная недостаточность;
- хронизация патологий внутренних органов (ЖКТ, дыхательной системы).
Перечисленные осложнения часто становятся причиной летального исхода.
Подходы к лечению
В зависимости от причины, которая вызвала описанный комплекс симптомов, пациенту понадобится помощь одного или нескольких врачей:
- невролога;
- кардиохирурга;
- кардиолога;
- гастроэнтеролога;
- эндокринолога.
Лечение зависит от выявленного заболевания. При кардиологических патологиях назначают комплексную терапию: прием гипотензивных, разжижающих кровь, снижающих уровень липидов в крови средств.
При заболеваниях органов дыхания назначают антибиотики или противовирусные лекарства, в зависимости от происхождения патологии, муколитические препараты.
Для терапии болезней ЖКТ используют антибиотики, блокаторы секреции желудка, препараты с обволакивающими свойствами.
Источник
Спазмы представляют собой непроизвольные сокращения мышц и судороги, которые не поддаются контролю со стороны человека. Мышечные волокна при спазме невозможно расслабить без помощи медикаментов и некоторых процедур. Если дергается грудная мышца слева или справа, происходит острый глубинный спазм, нужно обратить внимание на дополнительные симптомы, которые часто указывают на причину такого нарушения. Отличительной особенностью мышечного спазма считается то, что на него не действуют обычные НПВС и анальгетики.
Особенности спазмов грудной клетки
При спазмах диафрагмы в процесс могут вовлекаться внутренние органы, при этом их работа нарушается
Непроизвольные сокращения мышечных волокон, спазмы, невозможно спутать с обычным напряжением мышц:
- мускулы словно каменеют, не прощупываются;
- они полностью обездвижены;
- спазмы длятся как несколько секунд, так и несколько часов;
- могут затрагивать мелкие мышцы или крупные, расположенные глубоко;
- возникает интенсивная боль;
- от болезненности у человека кружится голова, случаются перебои с дыханием, учащается сердцебиение.
Если спазмы слабые, боль и подергивания не будут слишком интенсивными. Если же они сильные, возможна паника и потеря сознания.
При сильных мышечных спазмах происходит травматизация волокон, что вызывает острый воспалительный процесс на длительное время. Локализованы они могут быть слева, справа, по центру грудины и даже сзади. При сильных спазмах в процесс вовлекаются даже внутренние органы.
Распространенные и редкие причины спазмов ГК
Условно все причины спазма в грудной клетке посередине, в левом или правом боку можно разделить на несколько групп: неврологические нарушения, кардиологические болезни, заболевания позвоночника, патологии ЖКТ, а также воспаление мышц. Но есть и другие факторы, которые могут спровоцировать подрагивания.
Невралгия, или ущемление нервных окончаний
Поврежденные или ущемленные нервы могут вызывать мышечный спазм в мышцах, через которые проходят
Очень часто невралгия становится следствием других заболеваний, но может возникнуть и самостоятельно на фоне перенапряжения, длительного пребывания в неудобной позе:
- боль резкая, жгучая, сопровождается трудностями с дыханием;
- невралгия может быть хронической, возникающей постоянно после физической активности, кашля;
- при невралгии наблюдается бледность, онемение кожи;
- возможно усиление потливости.
Лечением невралгии занимается невропатолог. Назначают разные группы лекарств: от обычных спазмолитиков до миорелаксантов.
Нарушения коронарных сосудов
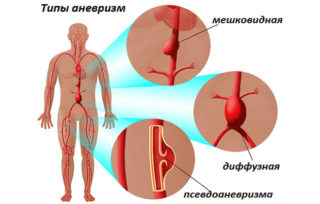
Заболевания сердца и сосудов вызывают приступы спастических болей в мышцах груди
Среди наиболее опасных причин спазмов в груди выступает болезнь коронарных сосудов. Среди патологий, провоцирующих постоянные утренние спазмы, выделяют слабость коронарных сосудов. Причины этого состояния недостаточно изучены. Спазмы проходят очень быстро, если лежать и не двигаться.
Более серьезные болезни сердца, вызывающие судороги грудных мышц:
- миокардит;
- предынфарктное состояние;
- инфаркт;
- атеросклероз;
- расслойка аневризмы аорты.
Эти состояния требуют врачебной помощи, а также своевременного хирургического вмешательства для спасения жизни человека.
Несмотря на то что именно за грудиной находится сердце, сердечные причины не всегда занимают первое место по распространенности. Однако если пациенту больше 50 лет, о них следует думать в первую очередь.
Хроническая усталость
Если появляются колики в грудине у женщин, это скорее всего указывает на хроническую усталость. Причина распространена именно у слабого пола и не связана ни с какими патологиями, кроме стресса. Если не принять меры, спазмы усилятся, может развиться астма.
Другими словами это состояние называют фибромиалгией мышц, и для него характерна боль в груди, плечах, шее и спине. Сильная боль и давящие ощущения особенно беспокоят в центре ГК.
Травмирование грудной клетки
Спазм может случиться в результате травмы, которым более подвержены спортсмены. Вены, артерии и нервы, входящие в состав ребер и межреберного пространства, а также хрящи при ударах могут смещаться, повреждаться, отекать. Больше всего спазмам из-за спорта подвержены футболисты и бодибилдеры.
Обезвоживание и недостаток электролитов
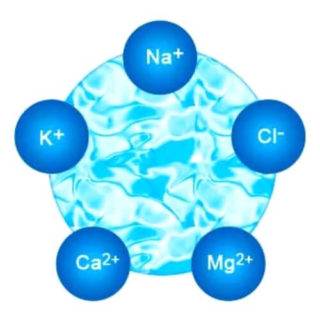
Недостаток электролитов негативно влияет на проводимость сигналов по нервным волокнам
Соли, которые также называют электролитами, содержатся в мышцах: калий, натрий, магний, кальций. Они необходимы для сокращения и расслабления. Если происходит обезвоживание, наступает недостаток этих веществ, начинаются судороги. В воде часть этих минералов содержится, другая часть поступает из запасов и доставляется вместе с водой.
Если возникает дефицит, боль и спазм может появиться в любой части грудины. Для восстановления баланса можно принять раствор Регидрона. Спровоцировать недостаток могут недостаточное употребление воды, несбалансированное питание, болезни с поносами и частой рвотой.
Заболевания мышечных волокон
В медицине насчитывается несколько десятков патологий мускулатуры, которые могут быть связаны с другими болезнями. Они приводят к воспалению, что провоцирует спазмы и дискомфорт в грудной клетке. К распространенным причинам относят:
- кифозы, сколиозы и грыжи;
- мышечно-вертебральный коронарный синдром;
- синдром Титце;
- скелетно-мышечная торакалгия.
После 30-35 лет может развиться неврологическое расстройство – рассеянный склероз. При этом заболевании мышечные волокна подвержены острым судорогам.
Перепады температуры

Резкая смена температуры, особенно при обезвоживании организма, может спровоцировать спазм
В грудной клетке могут появиться спазмы, если человек резко меняет температуру:
- контрастный душ;
- бассейн после бани, купание в снегу;
- быстрый переход из теплой или холодной погоды в холодную и теплую, соответственно.
Резкие перепады температуры небезопасны для здоровья, могут спровоцировать воспаление. Заподозрить его несложно, так как симптомов немного: боль, сильные судороги, температура.
Гиповитаминоз
Кроме электролитов, вызвать сильные спазмы в грудине посередине так, что будет захватывать дух, способен дефицит микроэлементов. Главными виновниками в этом выступают витамины группы B, они часто разрушаются из-за антибиотиков, недостаточного потребления полезных жиров, белка и переизбытка углеводов.
Острый недостаток витаминов В1 и В5 чреват сердечной и дыхательной недостаточностью, а также заболеваниями нервной системы. Если пациенту не хватает тиамина и пантотеновой кислоты, то появляются спазмы, слабость, онемение пальцев, мурашки, частые мышечные и головные боли.
Болезни желудка
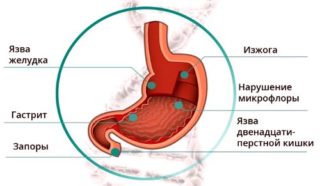
Спазм мышц груди и брюшной стенки вызывают заболевания органов ЖКТ
Некоторые патологии ЖКТ способны отдавать спазмами не только в брюшную полость. Если судороги расположены в центре, это может быть язва или патологии желчного пузыря.
Иногда в столь высокую зону отдают болезни мочевого пузыря, печени, селезенки. Сложно распознать ту или иную патологию по одному лишь симптому, требуется полная диагностика.
В отличие от других болезней, нарушения ЖКТ в 90% случаев сопровождаются горечью или кислым привкусом во рту, отрыжкой, изжогой. Особенно характерны эти признаки для эзофагита и сокращения пищевода, которые хоть и не относятся к желудочному тракту, но входят в систему, отвечающую за транспортировку пищи.
Еще одна причина – панкреатит, на последних стадиях болезнь схожа симптомами с инфарктом:
- рвота, тошнота;
- потливость;
- головокружения;
- невыносимая боль.
В домашних условиях отличить эту болезнь от инфаркта бывает сложно.
Среди множества болезней, которые сопровождаются судорогами, встречаются такие, которые сложно заподозрить: гормональные расстройства, инфекции, цирроз печени.
Методика лечения спазмов в груди
При частых спазмах грудных мышц проводится УЗИ внутренних органов
Оставлять без внимания спазмы в грудной клетке посередине, если тяжело дышать или есть другие тревожные симптомы, нельзя. Обращаться при этом состоянии следует в скорую помощь, если есть острая боль, плохое самочувствие, тошнота или рвота. Если боли умеренные, необходимо записаться на прием к терапевту, который даст направление на дальнейшее обследование. Состоять оно может из посещения хирурга, кардиолога, пульмонолога и других врачей.
Очень важно пройти инструментальную диагностику, сдать анализы. При подозрении на те или иные нарушения могут быть назначены: УЗИ брюшной полости, органов малого таза, КТ, МРТ и рентген грудной клетки, а также других частей тела.
Принципы первой помощи
Чтобы облегчить себе самочувствие, пациент должен незамедлительно прилечь и вытянуть руки над головой, если спазм случился остро и внезапно. Не следует массировать зону груди, в которой сосредоточился спазм. Если состояние не прошло, необходимо обратиться к врачу.
Если дело в напряженных мышцах, можно принять теплую ванну, расслабиться, отдохнуть. Нельзя допускать физического перенапряжения и обезвоживания. При сильном спазме от спорта нужно отказаться на некоторое время, в день следует выпивать не менее 8 стаканов воды. Если перенапряжение вызвано физическими нагрузками, можно принять спазмолитики.
Медикаменты для снятия мышечного спазма

Но-Шпа в уколах действует быстрее, чем в таблетках
Среди наиболее распространенных спазмолитиков – Папаверин, Но-Шпа и Дротаверин. Первый действует на основе одноименного вещества, в двух других содержится дротаверин, безопасное вещество, которое можно принимать даже во время беременности.
Для восстановления нервной структуры и снятия спазмов назначают магний и витамины группы B: B6, В12, B1. Другие медикаменты назначают в зависимости от того, какая причина вызвала острый спазм. Принимать их необходимо строго по рекомендациям врача, не игнорируя инструкцию и другие важные параметры.
Нетрадиционная медицина
Народные средства на основе трав и растений не могут заменить медикаментозную терапию. Наиболее эффективны травяные рецепты при наличии стрессов, усталости, перенапряжения.
Эффективнее всего действует ромашка, мелисса и валериана. Но нельзя забывать, что эти продукты очень опасны при неправильном подходе к их использованию. Важно получить консультацию врача и убедиться в отсутствии противопоказаний.
Принимать лекарственные травы нужно долго, не менее 1-2 месяцев с последующим перерывом на такой же срок. Это связано с тем, что все травы обладают накопительным эффектом и действовать начинают не раньше, чем через 2-3 недели после начала терапии.
Заваривают ромашку, валериану и мелиссу по 1 ст. л. на 0,5 л кипятка. Можно приготовить отдельные сборы или использовать смесь из этих трав.
Спазм в грудной клетке может быть острым, вялотекущим, хроническим. Это состояние сопровождается самые разные болезни: неврологические нарушения, патологии ЖКТ, нарушения в позвоночнике, сердце и других системах организма. Важно правильно и вовремя диагностировать их, чтобы начать эффективное лечение.
Источник
Из статьи вы узнаете болит ли грудная клетка или легкие при заражении коронавирусной инфекцией, какие заболевания имеют схожую с коронавирусом симптоматику.

Может ли болеть грудь при коронавирусной инфекции?
Да, может. И связано это с болевыми ощущениями, которые дают расположенные в грудной клетке органы. Ноющая боль может быть признаком поражения сосудисто-нервных пучков, локализующихся в грудном отделе позвоночника, сердца или легких. Стоит подчеркнуть, что к основным симптомам CОVID-19 (кашель, температура, слабость) такие боли не относятся. У 9 из 10 зараженных пациентов их нет, и если они возникают, то в качестве осложнения инфекции.
Как болят легкие при коронавирусе?
Большую часть грудной клетки занимают легкие. Как таковая легочная паренхима не дает острой боли, поскольку снабжена небольшим количеством нервных окончаний, которые контролируют газообмен. Именно поэтому симптом болезненности в легких при коронавирусной инфекции – отсроченный. Первоначально вирус проникает в ткань легких и начинает адаптироваться к новым для него условиям, затем размножается. Боль приходит, когда начинается воспаление с отеком и инфильтрацией легочной паренхимы.
Увеличение легких в объеме растягивает плевру – серозную оболочку легких. Вот тут-то и появляется диффузная боль, затрагивающая спину, диафрагму, переднюю часть грудной клетки. Человеку кажется, что:
- легкие расширяются и изнутри начинают распирать грудную клетку;
- при глубоком вдохе боль появляется выше ключиц, у боковой поверхности шеи, начинается кашель;
- при кашле болит между ребрами (это в процесс включились дыхательные мышцы);
- при статичном положении кажется, что в легких пожар, как при дыхании на холоде или после забега на длинные дистанции.
Подтвердить коронавирусное поражение легких может только врач с помощью рентгена. Поэтому при появлении подобной симптоматики нужен вызов врача на дом, тест на коронавирус и при необходимости или даже в профилактических целях – КТ.
Читайте также: какой кашель при коронавирусе?
Связаны ли болевые ощущения в легких с кашлем и одышкой?
Легкие не болят сами по себе из-за недостаточной иннервации, поэтому боль в области грудной клетки связана именно с кашлем и одышкой – вторичными симптомами поражения бронхиального дерева. Интенсивность боли напрямую коррелируется тяжестью коронавирусного воспаления в органах дыхательной системы. Кроме надсадного кашля, болевой синдром возникает при межреберной невралгии и ишемии тканей, вызванной их гипоксией, то есть одышкой.
Другие симптомы, связанные с коронавирусом
Если у человека просто появляются болевые ощущения в области легких, но основных признаков коронавируса нет – нет и повода для паники. Конечно, надо проконсультироваться с врачом, но бояться не следует. Болеть спина, грудная клетка могут не только при заболевании легких. Самая распространенная причина – перенапряжение межреберных мышц, ущемление нервов, травмы.
Если же речь идет о коронавирусе, должна присутствовать сопутствующая симптоматика:
- температурная свечка на фоне полного здоровья;
- лающий кашель, сухой, без мокроты, саднящий горло и грудь;
- сильная слабость, гипергидроз при любом движении;
- чувство постоянной нехватки воздуха;
- тахикардия за 120 ударов/минуту.
Сочетание хотя бы пары симптомов из списка – повод для экстренного вызова Скорой помощи, а до ее приезда – покой и обильное питье.
Боль в груди не связанная с коронавирусом
Гораздо больше причин для боли в груди, не связанных с COVID-19:
- сердечные проблемы: стенокардия (давит за грудиной), ОИМ, миокардит, перикардит, расслоение аорты, разрыв аневризмы, кардиомиопатия, пороки клапанов сердца;
- боли, связанные с органами дыхания: бронхит (жжение в груди), ТЭЛА, пневмоторакс, плеврит, воспаление легких, ХОБЛ, бронхиальная астма, легочная гипертензия, опухоли;
- патология пищеварительной системы: эзофагорефлюкс, проблемы с глотанием, заболевания печени, желчного пузыря, билиарной системы, поджелудочной железы;
- состояния мышц и костей грудной клетки: переломы или ушибы ребер, близлежащих мягких тканей, хондрит, миалгии;
- иные проблемы: панические атаки, межреберные невралгии, опоясывающий лишай.
Дифференцировать боли в груди профессионально под силу только врачу, поэтому любая негативная симптоматика – повод консультации с ним, не откладывая дело в долгий ящик. Потерянные часы или даже минуты могут стоить человеку жизни.
Людмила Жаворонкова
Высшее медицинское образование. 30 лет рабочего стажа в практической медицине. Подробнее об авторе
Последнее обновление: 10 октября, 2020
Источник
